Storia della fibromialgia
Storia della fibromialgia: Storicamente, la fibromialgia - o condizioni molto simili - sono state segnalate per centinaia di anni, sotto molti nomi, incluso il termine più insoddisfacente `` fibrosite ''. L'affascinante storia di quella che oggi chiamiamo sindrome fibromialgica (FMS) e sindrome del dolore miofasciale (MPS) è stata catalogata da diversi medici moderni che lavorano nel campo del dolore muscolare cronico, dal cui lavoro è stato compilato il materiale riassunto nel Box 1.1. Si ringraziano queste persone (Peter Baldry, David Simons e Richard van Why in particolare) per aver rivelato così tanto sugli studi passati sul fenomeno del dolore muscolare cronico. Quello che possiamo imparare da queste informazioni è quanto tempo fa (ben oltre 150 anni) sono state riconosciute caratteristiche particolari, ad esempio modelli di riferimento del dolore e caratteristiche come bande tese e `` noduli '', così come le intuizioni di molti ricercatori e medici astuti in la fisiopatologia di queste condizioni.
Definizione di American College Of Rheumatology
Definita semplicemente, la sindrome fibromialgica (FMS) può essere definita una malattia debilitante, caratterizzata principalmente da dolore muscoloscheletrico, affaticamento, disturbi del sonno, depressione e rigidità (Yunus & Inanici 2002). Non è stato fino agli anni '1980 che si è verificata una ridefinizione di quella che era ormai un'immagine confusa - e confusa - di una condizione comune. Nel 1987, l'American Medical Association ha riconosciuto la fibromialgia come una sindrome distinta (Starlanyl e Copeland 1996), anche se a quel tempo la conoscenza dettagliata di ciò che la sindrome comprendeva non era così chiara come l'attuale definizione generalmente accettata dell'American College of Rheumatology (ACR), prodotto nel 1990 (cfr. riquadro 1.2 e figura 1.1). Russell (in Mense & Simons 2001) osserva che la definizione della condizione ha avuto effetti profondi sulle comunità scientifiche e mediche:





Sulla scia di criteri di classificazione di successo, un'ondata di energia investigativa nei primi 1990 portò a una serie di nuove importanti osservazioni. FMS è stato trovato per essere universalmente comune. Era presente in circa il 2% della popolazione adulta degli Stati Uniti e mostrava una distribuzione simile nella maggior parte degli altri paesi in cui erano stati effettuati studi epidemiologici validi. Le donne adulte sono state colpite da cinque a sette volte più comunemente degli uomini. Nei bambini la distribuzione di genere era pressoché uguale per ragazzi o ragazze.
Quando i fattori psicosociali e fisici / funzionali delle persone con FMS sono stati confrontati con quelle sei differenti sindromi dolorose croniche (dolore agli arti superiori, dolore cervicale, dolore toracico, dolore lombare, dolore alle estremità inferiori e mal di testa), è stato riscontrato che il gruppo fibromialgia ha registrato le maggiori difficoltà, con un margine significativo. Per quanto riguarda la distribuzione di genere di queste sette condizioni di dolore cronico, è stato notato che la fibromialgia (e il mal di testa) sono vissuti da più donne rispetto ai maschi (Porter-Mofitt et al 2006).
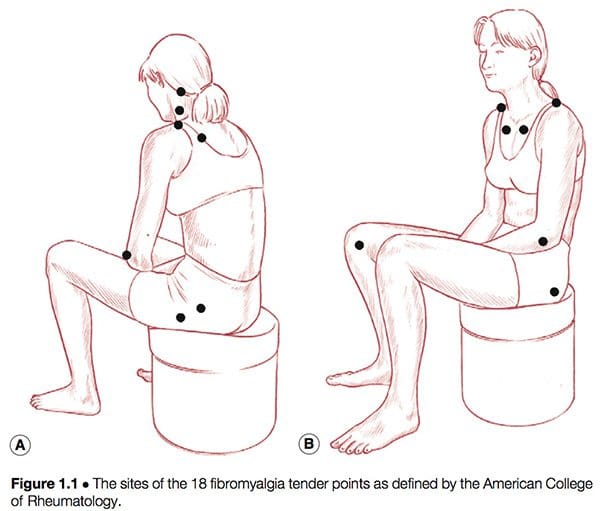
Quello che può essere detto con certezza sulla sindrome della fibromialgia è che:
È una condizione reumatica indeformabile e, in effetti, una delle condizioni più comuni.
È una condizione antica, recentemente definita (controversa vedi sotto) come un complesso di malattia o sindrome.
Non esiste una singola causa, o cura, per i suoi sintomi diffusi e persistenti (tuttavia, come diventerà chiaro, sembrano esistere sottoinsiemi distinti di individui con eziologie diverse rispetto alle loro condizioni, come squilibrio della tiroide e lesioni da colpo di frusta).
La sua complessa causa spesso sembra richiedere più di un fattore eziologico essenziale per funzionare, e ci sono numerose teorie su cosa potrebbero essere (vedi cap. 4).
C'è stata un'esplosione di ricerca sull'argomento negli ultimi dieci anni (una ricerca di dati su Internet ha rivelato oltre 20 articoli che menzionano la fibromialgia come parola chiave).
Nonostante il suo significato medico precedente, che suggeriva il coinvolgimento di strutture sia articolari che non articolari, la parola reumatico, attraverso l'uso comune, è arrivata a significare `` una condizione muscolo-scheletrica dei tessuti molli dolorosa ma non deformante '', distinta dalla parola artritica che suggerisce articolare e / o caratteristiche deformanti (Block 1993).
La polemica fibromialgia
Ai fini della praticità questo libro accetta che l'attuale definizione ACR ampiamente utilizzata è un'ipotesi che si sta evolvendo, ma che potrebbe essere imperfetta (vedi sotto). La definizione presentata in Box 1.2 consente la classificazione di individui con dolore cronico e sintomi associati in sottogruppi e offre ai medici la possibilità di iniziare a decifrare i modelli confusi dei sintomi visualizzati e segnalati da persone che sono state così etichettate. Tuttavia, non tutti gli esperti, inclusi molti dei contributori a questo testo, accettano la definizione di ACR. Tuttavia, poiché costituisce la base di gran parte delle ricerche riportate nel libro, l'attuale definizione deve essere tenuta in debita considerazione.
Quali sono gli argomenti contro la definizione ACR?
Schneider et al (2006) riassumono una delle principali viste alternative:
Dati recenti tendono a sostenere l'idea che FMS sia un disturbo delle vie di elaborazione del dolore del sistema nervoso centrale e non un tipo di disturbo autoimmune primario dei tessuti periferici. È possibile che il termine FMS sia una scelta scadente di parole, poiché implica che i pazienti con un complesso sintomatico variabile abbiano tutti la stessa malattia o disturbo.
Come risulterà chiaro nei capitoli successivi, questo è proprio il messaggio che questo libro promuoverà che vi sono numerose influenze eziologiche relative al cluster di sintomi rappresentato da persone con diagnosi di FMS, e che all'interno di quella popolazione si possono identificare sottogruppi di tale domanda trattamento terapeutico piuttosto distintivo, rispetto ad altre coorti di sottogruppi. Un'estensione logica di questo scenario multicausale è un modello che offre una varietà di potenziali interventi terapeutici, nessuno dei quali avrebbe applicabilità universale, e la maggior parte dei quali sarebbe più utilmente impiegata nel trattamento di sottogruppi specifici all'interno della diagnosi generale di FMS. I capitoli di questo libro che riflettono una varietà di approcci terapeutici includono quelli che valutano e spiegano l'uso dell'agopuntura, problemi endocrini, influenze psicologiche, punti trigger miofasciali / dry needling, uso di microcorrente, idroterapia, tocco terapeutico, manipolazione, massaggio, esercizio , nutrizione e vari altri metodi clinici. Le questioni che circondano i sottoinsiemi FMS e della possibile diagnosi eccessiva (o errata) di FMS, sono esplorate più a fondo nei Capitoli 3, 4 e 5.
Problemi derivanti dalla definizione ACR
Utile come la definizione di questa condizione è stata, ci sono problemi distinti e ovvi con una definizione precisa come quella offerta dall'ACR:
Se la pressione varia solo leggermente, in modo che in una `` buona giornata '' un paziente possa riferire sensibilità e tenerezza piuttosto che `` dolore '' quando vengono testati i punti dolenti, il paziente potrebbe quindi non essere `` qualificato ''; ciò potrebbe avere implicazioni molto reali sui benefici assicurativi, oltre a lasciare le persone in difficoltà ancora alla ricerca di una diagnosi che possa aiutarle a comprendere la loro sofferenza.
Se sono presenti tutti gli altri criteri e meno di 11 dei 18 siti possibili sono segnalati come "dolorosi" (diciamo solo 9 o 10), quale diagnosi è appropriata?
Se ci sono 11 siti dolorosi ma manca la natura “diffusa” del dolore (come da definizione nel Box 1.2), quale diagnosi è appropriata? Chiaramente, ciò che si osserva nelle persone con dolore diffuso e che dimostrano anche che almeno 11 dei 18 test point sono dolorosi è una situazione che rappresenta l'estremità lontana di uno spettro di disfunzioni. Altri che non soddisfano del tutto il numero di punti di gara richiesto (per una diagnosi di FMS) potrebbero progredire verso quello stato infelice.
Come riportato in precedenza, circa il 2% della popolazione soddisfa tutti i criteri ACR (Wolfe et al 1993). Molte più persone, tuttavia, stanno avanzando in quella direzione, secondo una ricerca sia britannica che americana, che mostra che circa il 20% della popolazione soffre di dolore `` diffuso '' che corrisponde alla definizione ACR, con quasi lo stesso numero, ma non necessariamente le stesse persone, che hanno dimostrato che 11 dei 18 punti di gara specificati sono dolorosi su test appropriati, anche in conformità con la definizione ACR. Alcune persone hanno il dolore diffuso e non abbastanza punti dolorosi, mentre altri hanno i punti ma la loro distribuzione del dolore generalizzata non è sufficientemente diffusa.
Che condizioni hanno se non è FMS (Croft et al 1992)?
Se tutti i criteri non sono pienamente soddisfatti e le persone con, ad esempio, i punti 9 o 10 (piuttosto che 11 necessari) ricevono una diagnosi di FMS (e quindi diventano idonei per i rimborsi assicurativi o le indennità di invalidità o idonei per l'inclusione nella ricerca progetti), che dire della persona con solo punti dolorosi 8 che soddisfa tutti gli altri criteri?
In termini umani questo è tutto lontano da un esercizio accademico, perché il dolore di questo grado è angosciante e possibilmente invalidante, indipendentemente dal fatto che 11 (o più) punti sia doloroso. Clinicamente, tali pazienti dovrebbero ricevere la stessa attenzione, ovunque si trovino nello spettro della disabilità, e qualunque sia il punteggio del punto di gara, se il loro dolore è sufficiente per richiedere l'attenzione professionale.
Come diventerà chiaro man mano che l'esame della FMS si svolgerà in questo e nei capitoli successivi, la frustrazione del paziente è pari in larga misura a quella degli operatori sanitari che tentano di comprendere e offrire un trattamento per il paziente con FMS. Ciò è in gran parte dovuto al fatto che nessun singolo modello eziologico è emerso dagli sforzi di ricerca fino ad oggi. Russell (in Mense & Simons 2001) lo riassume come segue:
La causa della FMS è sconosciuta, ma prove crescenti indicano che la sua patogenesi coinvolge un'elaborazione neurochimica aberrante dei segnali sensoriali nel SNC. Il risultato sintomatico è l'abbassamento delle soglie del dolore e un'amplificazione dei normali segnali sensoriali fino a quando il paziente non avverte un dolore quasi costante.
Come sarà anche chiaro, i componenti della patogenesi della condizione includono comunemente caratteristiche biochimiche, psicologiche e biomeccaniche. Da qualche parte nella combinazione di elementi causali e caratteristiche uniche dell'individuo possono trovarsi opportunità di miglioramento funzionale e l'allentamento del dolore spesso intrattabile e altri sintomi associati a FMS.
Sintomi diversi dal dolore
In 1992, al secondo congresso mondiale sul dolore miofasciale e sulla fibromialgia a Copenaghen, è stato prodotto un documento di consenso sulla fibromialgia che è stato poi pubblicato su The Lancet (Dichiarazione di Copenaghen 1992). Questa dichiarazione ha accettato la definizione di fibromialgia ACR come base per una diagnosi e ha aggiunto una serie di sintomi a tale definizione (a parte il dolore diffuso e punti di tenacia multipli), tra cui stanchezza persistente, rigidità generalizzata mattutina e sonno non ristoratore.
Il documento di Copenaghen ha riconosciuto che le persone con FMS possono effettivamente a volte presentare meno di 11 punti dolorosi, il che è chiaramente importante se la maggior parte degli altri criteri per la diagnosi sono soddisfatti. In tal caso, una diagnosi di `` possibile FMS '' è ritenuta appropriata, con un esame di follow-up suggerito per rivalutare la condizione.
Vi sono implicazioni pratiche per un punto limite (di sintomi o numeri di punti di gara, ad esempio) nel fare una diagnosi del genere: si riferiscono direttamente al rimborso assicurativo e / o alle prestazioni di invalidità, nonché, eventualmente, alla diagnosi differenziale.
Il documento di Copenaghen aggiunge che FMS è visto come parte di un complesso più ampio che include sintomi come mal di testa, vescica irritabile, dismenorrea, estrema sensibilità al freddo, gambe senza riposo, strani modelli di intorpidimento e formicolio, intolleranza all'esercizio fisico e altri sintomi .
Problemi mentali
La Dichiarazione di Copenaghen (1992) dei sintomi associati a FMS (al di sopra e al di sopra del dolore, che è chiaramente la caratteristica che definisce) affronta anche i modelli psicologici spesso correlati a FMS, cioè ansia e / o depressione.
La possibile componente psicologica nella FMS è un'area di studio irta di convinzioni radicate e risposte difensive. Un ampio corpo di opinioni mediche assegna l'intero fenomeno FMS - così come la sindrome da stanchezza cronica (CFS) - all'arena della malattia psicosomatica / psicosociale. Una posizione altrettanto ben definita, occupata da molti professionisti sanitari e dalla maggior parte dei pazienti, sostiene che i sintomi di ansia e depressione sono più comunemente un risultato, piuttosto che una causa, del dolore e della disabilità sperimentati nella FMS (McIntyre 1993a).
Un documento di revisione del 1994 ha analizzato tutte le pubblicazioni mediche britanniche sul tema della CFS dal 1980 in poi e ha scoperto che il 49% è a favore di una causa non organica mentre solo il 31% è a favore di una causa organica. Quando la stampa popolare è stata esaminata allo stesso modo, tra il 70% (giornali) e l'80% (riviste femminili) ha favorito una spiegazione organica (McClean & Wesseley 1994).
Tipico della prospettiva che mantiene un'eziologia in gran parte `` psicologica '' è uno studio multicentrico di Epstein e colleghi, pubblicato nel 1999. Ha concluso: In questo studio multicentrico, le persone con FMS hanno mostrato un disturbi psichiatrici della vita e attuali e disagio psicologico attuale significativo. I disturbi più comuni rilevati sono stati la depressione maggiore, la distimia, il disturbo di panico e la fobia semplice.
Molti importanti ricercatori sulla FMS che si attengono a una spiegazione neurologica organica biochimica per i sintomi principali sono, tuttavia, sprezzanti delle spiegazioni psicologiche per la condizione. Il dottor Jay Goldstein, la cui ricerca dettagliata e importante e le cui intuizioni cliniche sulla cura dei pazienti con CFS e FMS saranno delineate più avanti in questo libro, usa il termine "neurosomatico" per descrivere ciò che vede come un disturbo dell'elaborazione centrale delle informazioni. Chiarisce la sua posizione riguardo alla scuola di pensiero non organica e psicosociale (Goldstein 1996):
Molte delle malattie [CFS, FMS] trattate usando questo modello [neurosomatiche] sono ancora definite "psicosomatiche" dalla comunità medica e sono trattate psicodinamicamente da psichiatri, neurologi e medici generici. Anche gli antropologi sociali hanno le loro teorie che descrivono la CFS come la `` neurastenia '' degli anni '1990 e una `` sindrome legata alla cultura '' che sostituisce i conflitti repressi dei pazienti incapaci di esprimere le proprie emozioni (`` alessitimica '') in una malattia virale o immunitaria culturalmente accettabile. disfunzione. La terapia cognitivo-comportamentale è forse più appropriata, poiché far fronte alle vicissitudini delle loro malattie, che crescono e diminuiscono in modo imprevedibile, è un problema importante per la maggior parte delle persone affette. Pochi ricercatori di malattie psicosomatiche (ad eccezione di quelli che ricercano disturbi di panico) si sono preoccupati della fisiopatologia dei pazienti che studiano, sembrando contenti di definire questa popolazione in termini fenomenologici psicosociali. Questa posizione diventa sempre più insostenibile quando la dualità mente-corpo scompare.
Goldstein dice che si riferisce solo ai pazienti per la psicoterapia se sono depressi suicidi. Sottolinea la normalizzazione (usando una varietà di farmaci) delle basi biochimiche per la disfunzione della rete neurale, che ha soddisfatto se stesso è la causa sottostante di queste (e molte altre) condizioni.
Quando una causa non è una causa?
I metodi di Goldstein saranno esaminati nei capitoli successivi; tuttavia, potrebbe rivelarsi utile in questa fase fare una leggera deviazione per chiarire l'importanza di guardare oltre le cause apparenti per tentare di scoprire le loro origini.
Man mano che progrediamo nella saga che è FMS (e CFS), ci imbatteremo in un numero di posizioni ben definite che sostengono che la causa dominante è X o Y o più solitamente una combinazione di X e Y (e possibilmente altre). La verità è che in alcuni casi importanti queste stesse "cause" hanno cause sottostanti, che potrebbero essere utilmente affrontate dal punto di vista terapeutico.
Un esempio, che emergerà più in dettaglio più avanti, è il suggerimento che molti dei problemi associati alla FMS (e alla CFS) siano legati all'allergia (Tuncer 1997). Ciò può benissimo essere così nel senso che si può dimostrare che determinati alimenti o sostanze, in determinati casi, provocano o esacerbano i sintomi di dolore e stanchezza. Ma cosa produce questa maggiore reattività / sensibilità? Esistono cause identificabili delle intolleranze (solitamente alimentari) (Ventura et al 2006)?
In alcuni casi, questo può essere dimostrato come risultato del malassorbimento di grandi molecole attraverso la parete intestinale, probabilmente a causa di danni alle superfici mucose dell'intestino (Tagesson 1983, Zar 2005). In alcuni casi si può dimostrare che il danno alla mucosa è il risultato di lievito anomalo o crescita eccessiva batterica, derivante da un precedente (forse inappropriato) uso di antibiotici e conseguente disturbo della flora normale e dal loro controllo su organismi opportunistici (Crissinger 1990). Oppure la mucosa intestinale disturbata può essere associata ad endotossiemia che coinvolge lo stato di batteri benefici disturbati (McNaught et al 2005).
Gli strati della cipolla possono essere staccati uno ad uno, rivelando le cause che si trovano sempre più lontano dall'ovvio. Il dolore è aggravato dall'allergia, che deriva dal danno della mucosa dell'intestino, che deriva dalla crescita eccessiva del lievito, che deriva dall'uso eccessivo o inappropriato di antibiotici ... e così via. L'allergia in questo esempio non è una causa in sé, ma un fattore esacerbante, un anello in una catena, e mentre lo si tratta potrebbe ridurre in modo soddisfacente i sintomi, non necessariamente si occupa delle cause. Nessuno dei due avrebbe trattato la proliferazione batterica o del lievito, sebbene anche questo potrebbe aiutare a ridurre il disagio generale dei sintomi.
Dove risiede la causa nell'FMS di questo particolare individuo? Probabilmente in una serie complessa di caratteristiche interconnesse (spesso storiche), che potrebbe essere impossibile districare. Pertanto, approcci come quelli che si indirizzano all'allergia o all'aumentata permeabilità, sebbene possibilmente (in questo caso) validi e utili, non riguardano necessariamente le cause fondamentali.
Questo importa? Nel modello di Goldstein dell'eziologia FMS e CFS ci troviamo di fronte a una rete neurale che è disfunzionale. Riconosce che l'evoluzione di un tale stato richiede diversi elementi interagenti:
una suscettibilità di base che è probabilmente indotta geneticamente
alcuni fattori di sviluppo nell'infanzia (abuso / trauma fisico, chimico o psicologico, ad esempio)
Probabilmente un grado di encefalopatia virale (influenzata da `` perturbazioni situazionali della risposta immunitaria '')
maggiore suscettibilità ai fattori di stress ambientali derivanti dalla riduzione della plasticità neurale.
La possibilità che il trauma o l'abuso precoce dello sviluppo sia una caratteristica è supportata dalla ricerca. Ad esempio, Weissbecker et al (2006) riferiscono che:
Gli adulti con la sindrome della fibromialgia riportano alti tassi di trauma infantile. Anomalie neuroendocrine sono state notate anche in questa popolazione. I risultati suggeriscono che gravi esperienze traumatiche nell'infanzia possono essere un fattore di disregolazione neuroendocrina degli adulti tra i malati di fibromialgia. La storia del trauma deve essere valutata e l'intervento psicosociale può essere indicato come componente del trattamento per la fibromialgia.
Le "cause" all'interno di questo modello possono essere viste ampiamente diffuse. Gli interventi di Goldstein (apparentemente riusciti) si occupano di ciò che sta accadendo alla fine di questa complessa serie di eventi quando la rete neurale è diventata, di conseguenza, disfunzionale. Manipolando la biochimica di quello stato finale, molti (Goldstein dice la maggior parte) dei sintomi dei suoi pazienti apparentemente migliorano notevolmente e rapidamente.
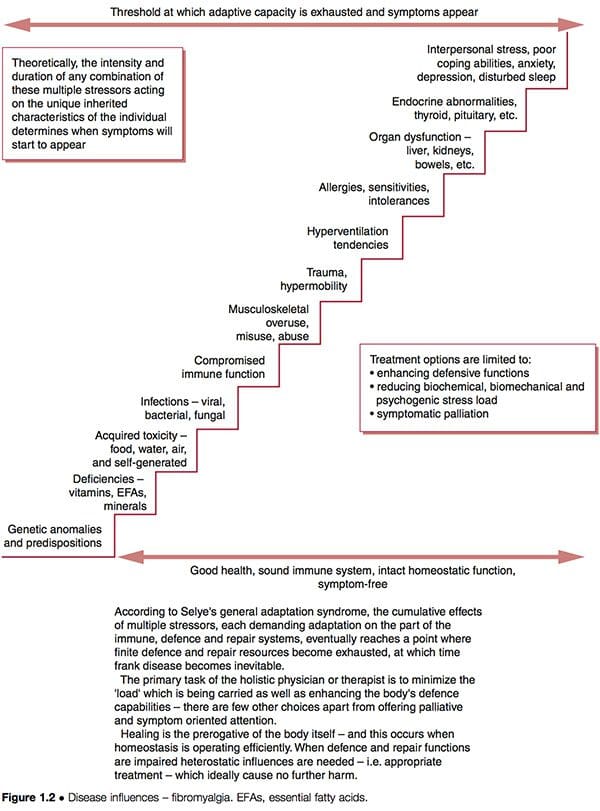
Tale miglioramento non indica necessariamente che le cause sottostanti siano state affrontate; se questi sono ancora in funzione, ci si può aspettare che alla fine emergano problemi di salute futuri. La rappresentazione schematica di una `` scala verso la cattiva salute '' (Fig. 1.2) indica alcune delle possibili caratteristiche in corso in complicati schemi disfunzionali come l'FMS, dove le risorse adattive sono state portate ai loro limiti, e lo `` stadio dell'esaurimento '' in La sindrome di adattamento generale di Selye è stata raggiunta (Selye 1952). Vedere anche la discussione sull'allostasi nel Capitolo 3, in particolare la Tabella 3.2.
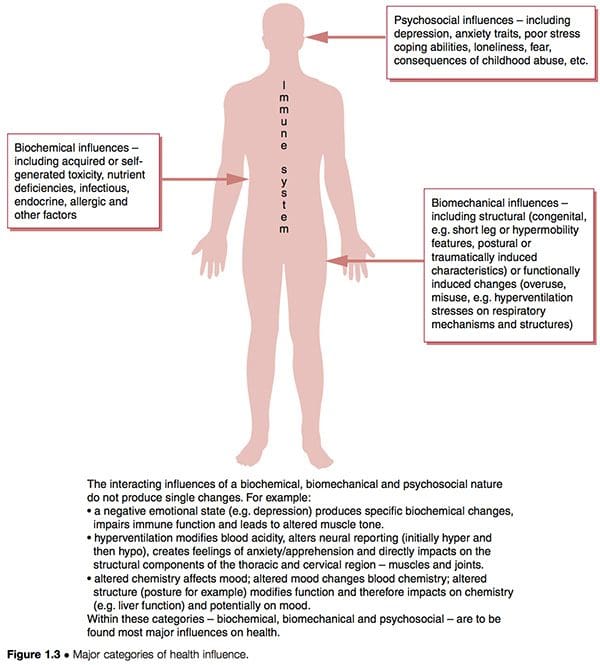
Schemi disfunzionali come CFS e FMS sembrano avere tre caratteristiche eziologiche sovrapposte che interagiscono con le caratteristiche innate e successivamente acquisite degli individui per determinare il loro particolare grado di vulnerabilità e suscettibilità (Fig. 1.3):
1. Fattori biochimici. Questi possono includere tossicità, carenza, infettiva, endocrina, allergie e altre caratteristiche (Wood 2006).
2. Fattori biomeccanici. Questi potrebbero includere:
un. strutturali (caratteristiche congenite, cioè gambe corte o ipermobilità, caratteristiche posturali o indotte da traumi) (Gedalia et al 1993, Goldman 1991)
b. funzionale (schemi di uso eccessivo, stress da iperventilazione sui meccanismi respiratori, ecc.)
c. neurologico (sensibilizzazione, ipersensibilità wind-up ) (Staud et al 2005).
3. Fattori psicosociali. Questi possono includere depressione e / o tratti di ansia, scarsa capacità di affrontare lo stress, disturbi da stress post-traumatico, ecc. (Arguellesa et al 2006).
Consideriamo brevemente il modello di disfunzione del dottor Goldstein, che suggerisce la disfunzione della rete neurale come la `` causa '' della FMS, essendo essa stessa il risultato di una combinazione di caratteristiche come delineato sopra (Goldstein 1996). Se utilizziamo le opzioni cliniche suggerite nella Figura 1.2, possiamo vedere che è possibile tentare di:
1. ridurre il carico di `` stress '' biochimico, biomeccanico o psicogeno a cui la persona sta rispondendo
2. migliorare la difesa, la riparazione, le funzioni immunitarie della persona in modo che possano gestire questi fattori di stress in modo più efficace
3. pallia i sintomi, si spera senza produrre alcun aumento delle richieste adattive su un sistema già sovraccarico.
Quale di queste tattiche viene impiegata nell'approccio terapeutico di Goldstein in cui viene eseguita la manipolazione biochimica indotta da farmaci, e questo affronta le cause oi sintomi, e questo è importante, purché vi sia un miglioramento generale?
La particolare prospettiva filosofica adottata dal professionista / terapista determinerà il suo giudizio su questa questione. Alcuni potrebbero vedere il rapido sollievo dai sintomi rivendicato per la maggior parte di questi pazienti come giustificazione del particolare approccio terapeutico di Goldstein. Altri potrebbero vedere questo come offrire benefici a breve termine, non affrontare le cause sottostanti e lasciare la probabilità di un ritorno dei sintomi originali, o di altri in evoluzione, una probabilità. Questi problemi saranno esplorati in relazione a questo e ad altri approcci al trattamento della FMS nei capitoli successivi.
Condizioni associate
Esistono un certo numero di altre condizioni complesse che hanno modelli di sintomi che imitano molti di quelli osservati in FMS, in particolare:
sindrome da dolore miofasciale cronico (MPS) che coinvolge più punti trigger miofasciali attivi e le loro ripercussioni dolorose
sindrome da stanchezza cronica (CFS) che ha nel suo assortimento di sintomi quasi tutti quelli attribuiti alla FMS, con maggiore enfasi sugli elementi di fatica, piuttosto che su quelli dolorosi
sensibilità chimica multipla (MCS)
disturbo post-traumatico da stress (PTSD). MPS, FMS, MCS (ad esempio, in relazione a quella che è diventata nota come sindrome della Guerra del Golfo) e CFS - le loro somiglianze e il grado talvolta elevato di sovrapposizione nella loro presentazione dei sintomi, così come le loro differenze - saranno esaminate in seguito capitoli. Una caratteristica di tutte queste condizioni che è stata evidenziata si basa su un'ipotesi tossico / biochimica, che coinvolge livelli elevati di ossido nitrico e del suo potente prodotto ossidante, il perossinitrito (Pall 2001).
Altre teorie sulla causalità
È emersa una varietà di teorie sulla causalità della FMS, con molte di queste sovrapposizioni e alcune essenzialmente le stesse di altre, con solo piccole differenze di enfasi sull'eziologia, sulla causa e sull'effetto. FMS è variamente pensato per coinvolgere una qualsiasi delle seguenti (e anche altre) caratteristiche causative, ognuna delle quali solleva domande e suggerisce risposte e possibilità terapeutiche:
La FMS potrebbe essere un disturbo neuroendocrino, in particolare che coinvolge squilibri dell'ormone tiroideo (vedi Cap.10) (Garrison & Breeding 2003, Honeyman 1997, Lowe 1997, Lowe & Honeyman-Lowe 2006) e / o squilibri dell'ormone della crescita ipofisario (possibilmente come un risultato di disturbi del sonno - una caratteristica chiave della FMS e / o mancanza di esercizio fisico) (Moldofsky 1993). La domanda che allora bisogna porsi è: cosa produce il disturbo endocrino? È geneticamente determinato come alcuni credono, o è il risultato di carenza, tossicità, allergia, una condizione autoimmune o infezione?
Duna & Wilke (1993) propongono che il sonno disordinato porta a una ridotta produzione di serotonina, e conseguente riduzione degli effetti di modulazione del dolore delle endorfine e aumento dei livelli di sostanza P, combinati con cambiamenti del sistema nervoso simpatico con conseguente ischemia muscolare e maggiore sensibilità a dolore (Duna & Wilke 1993). Questa ipotesi inizia con un sintomo, un disturbo del sonno e la domanda logica è: cosa produce questo?
La disautonomia, lo squilibrio o la disfunzione autonomica, caratterizzati da una `` iperattività simpatica inarrestabile '', più prominente di notte (Martinez-Lavin & Hermosillo 2005), sono state proposte come cause fondamentali in un sottogruppo di individui con FMS (e CFS). Molti di questi pazienti sono stati anche etichettati con malattie legate alla Guerra del Golfo (Geisser et al 2006, Haley et al 2004, van der Borne 2004).
La causa può essere un microtrauma muscolare, probabilmente dovuto a una predisposizione genetica (e / o disfunzione dell'ormone della crescita), che porta alla perdita di calcio e quindi aumenta la contrazione muscolare e riduce l'apporto di ossigeno. Una diminuzione associata nella produzione di energia mitocondriale porterebbe a stanchezza locale e all'incapacità di pompare il calcio in eccesso dalle cellule, con conseguente ipertonia e dolore locali (Wolfe et al 1992). La domanda sul perché i microtraumi muscolari si verificano più in alcune persone che in altre, o perché la riparazione è più lenta, richiede un'indagine.
La FMS può essere un disturbo della modulazione del dolore derivante almeno in parte da una disfunzione cerebrale (sistema limbico) e che coinvolge una traduzione errata dei segnali sensoriali e conseguente errata segnalazione (Goldstein 1996). Perché e come il sistema limbico e le reti neurali diventano disfunzionali è la chiave di questa ipotesi (promossa da Goldstein, come discusso sopra).
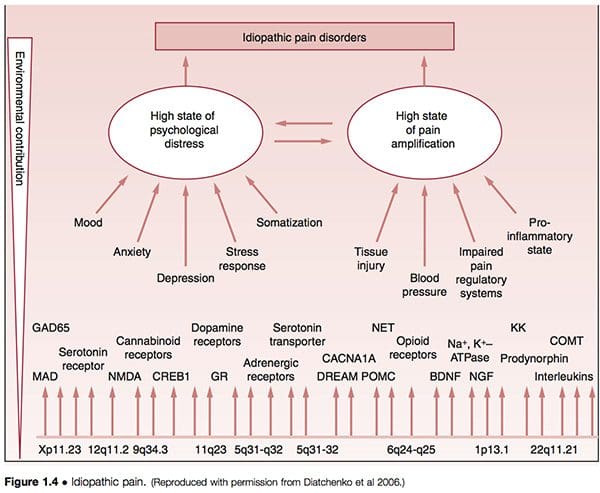
È stato suggerito che quelli che vengono definiti disturbi del dolore idiopatico (IPD) come disturbi dell'articolazione temporo-mandibolare (ATM), sindrome fibromialgica (FMS), sindrome dell'intestino irritabile (IBS), mal di testa cronico, cistite interstiziale, dolore pelvico cronico, tinnito cronico , i disturbi associati al colpo di frusta e la vestibolite vulvare (VVS) sono mediati dalla variabilità genetica dell'individuo, nonché dall'esposizione a eventi ambientali. Si vede che le principali vie di vulnerabilità che sono alla base dello sviluppo di tali condizioni coinvolgono l'amplificazione del dolore e il disagio psicologico, modificati dal genere e dall'etnia (Diatchenko et al 2006) (Fig. 1.4).
La FMS può essere una malattia acquisita congenitamente, possibilmente correlata a una regolazione tiroidea inadeguata della trascrizione genica, con una caratteristica autosomica dominante (Lowe et al 1997, Pellegrino et al 1989). Come verrà delineato, alcuni studi di ricerca hanno trovato prove di una predisposizione geneticamente collegata alla FMS. Anomalie strutturali congenite, come l'estrema lassità legamentosa (cioè ipermobilità (Karaaslan et al 2000)) e malformazioni di Chiari (vedi ulteriore discussione su questo nel cap. 3 (Kesler & Mandizabal 1999, Thimineur et al 2002)), sembrano certamente predisporre verso FMS. Le domande che questo solleva includono: quali fattori esacerbano queste predisposizioni e si può fare qualcosa per risolverle?
Hudson et al (2004) hanno proposto che la fibromialgia sia un membro di un gruppo di 14 disturbi psichiatrici e medici (disturbo da deficit di attenzione / iperattività, bulimia nervosa, disturbo distimico, disturbo d'ansia generalizzato, disturbo depressivo maggiore, disturbo ossessivo-compulsivo, disturbo di panico , disturbo post-traumatico da stress, disturbo disforico premestruale e fobia sociale, più quattro condizioni mediche: fibromialgia, sindrome dell'intestino irritabile, emicrania e cataplessia), collettivamente definito disturbo dello spettro affettivo (ASD), ipotizzato per condividere caratteristiche fisiopatologiche possibilmente ereditabili. A seguito di un'analisi dettagliata dei dati di 800 individui con e senza fibromialgia (e delle condizioni aggiuntive in corso di valutazione), Hudson et al hanno concluso che le presenti informazioni si aggiungevano all'evidenza che i disturbi psichiatrici e medici, raggruppati sotto il termine ASD, corrono insieme in famiglie, aumentando la possibilità che questi disturbi condividano un'anomalia fisiologica ereditabile.
La causa alla base della FMS è vista da alcuni come il risultato del coinvolgimento (spesso combinato) di allergia, infezione, tossicità e fattori di carenza nutrizionale che a loro volta producono i principali sintomi di FMS (e CFS), come affaticamento e dolore, o che sono associati a squilibri endocrini e alle varie conseguenze sopra descritte, come disfunzione dell'ormone tiroideo e / o disturbi del sonno (Abraham & Lubran 1981, Bland 1995, Cleveland et al 1992, Fibromyalgia Network Newsletters 1990-94, Pall 2001, Robinson 1981, Vorberg 1985). L'elenco delle possibili caratteristiche interagenti come queste, che spesso sembrano coesistere in qualcuno con FMS, offre la possibilità di strategie di intervento che sembrano concentrarsi sulle cause piuttosto che sugli effetti. Ad esempio, specifiche "eccitotossine" come il glutammato monosodico (MSG) sono state identificate come fattori scatenanti dei sintomi della FMS (Smith et al 2001). Questi e altri esempi verranno esaminati nei capitoli successivi.
Un'ipotesi di sensibilizzazione centrale suggerisce che i meccanismi centrali del dolore da FMS dipendono da input periferici anormali per lo sviluppo e il mantenimento della condizione (Vierck 2006). Una letteratura sostanziale definisce le interazioni periferiche del CNS periferico che sembrano parte integrante del dolore della fibromialgia. L'ipersensibilità generalizzata associata alla condizione ha focalizzato l'interesse sui meccanismi centrali (SNC) per il disturbo. Questi includono la sensibilizzazione centrale, la disinibizione centrale e un asse ipotalamico-ipofisario-surrenale (HPA) disfunzionale. Tuttavia, si afferma che gli effetti centrali associati alla fibromialgia possono essere prodotti da fonti periferiche di dolore. In questo modello, l'input nocicettivo cronico induce una sensibilizzazione centrale, amplificando il dolore e attivando l'asse HPA e il sistema nervoso simpatico. L'attivazione simpatica cronica quindi sensibilizza indirettamente i nocicettori periferici e instaura un circolo vizioso. (Vedi anche le note sulla facilitazione più avanti in questo capitolo, così come ulteriori discussioni sulla sensibilizzazione centrale e periferica nel cap. 4.)
L'uso della risonanza magnetica e di altre tecnologie di scansione / imaging suggerisce che il concetto di sensibilizzazione centrale ha prove oggettive a supporto. Questo argomento è discusso ulteriormente nel Capitolo 3 (vedere "Il paziente polisintomatico") e nel Capitolo 4 (vedere "Ipotesi di sensibilizzazione centrale" e Fig. 3.1). Due esempi di prove di imaging, relative alla morfologia e / o al comportamento alterato del cervello in relazione alla FMS, sono riassunti nel riquadro 1.3.
Nel quadro di allergia e intolleranza come fattori scatenanti dei sintomi della FMS si trova un'ipotesi che rimane controversa, ma degna di discussione. Ciò si riferisce al concetto di intolleranze specifiche del gruppo sanguigno risultanti da un'interazione tra lectine di derivazione alimentare (molecole proteiche) e marker tissutali specifici correlati al gruppo sanguigno dell'individuo. D Adamo (2002), che ha fatto di più per promuovere questo concetto, afferma (in relazione ai malati di FMS che sono di tipo O):
È diventato ovvio che coloro che sono di tipo O e che soffrono di fibromialgia possono vedere risposte piuttosto drammatiche se possono attenersi alla componente senza grano della dieta per un periodo abbastanza lungo. Uno studio recente indica che le lectine alimentari che interagiscono con gli enterociti (cellule che rivestono l'intestino) e i linfociti possono facilitare il trasporto di antigeni patogeni sia alimentari che intestinali ai tessuti periferici, che a sua volta provoca una stimolazione immunitaria persistente alla periferia del corpo, come le articolazioni e i muscoli (Cordain et al 2000). Questo, nonostante il fatto che molte `` autorità '' nutrizionali si chiedano ancora se le lectine entrino nella circolazione sistemica! In individui geneticamente suscettibili, questa stimolazione della lectina può alla fine provocare l'espressione di disturbi come l'artrite reumatoide e la fibromialgia attraverso il mimetismo molecolare, un processo per cui peptidi estranei, simili nella struttura ai peptidi endogeni, possono causare reazioni crociate e incrociate di anticorpi o linfociti T rompono così la tolleranza immunologica. Pertanto, rimuovendo le lectine generali e di tipo O dalla dieta, permettiamo al sistema immunitario di sviluppare nuovamente la tolleranza, l'infiammazione inizia a diminuire e la guarigione può iniziare.

Molti pazienti con FMS dimostrano bassi livelli di anidride carbonica a riposo un'indicazione di un possibile coinvolgimento in iperventilazione. I sintomi dell'iperventilazione rispecchiano da vicino quelli della FMS e della CFS, e il modello di respirazione della parte superiore del torace che coinvolge sollecita gravemente i muscoli della parte superiore del corpo che sono più colpiti dalla FMS, oltre a produrre importanti deficit di ossigeno nel cervello e quindi influenzare la sua elaborazione di informazioni come messaggi ricevuti dai recettori del dolore (Chaitow et al 2002, Janda 1988, King 1988, Lum 1981). Quando sono presenti tendenze all'iperventilazione, in alcuni casi possono essere viste come una risposta a livelli elevati di acido (forse a causa di una disfunzione d'organo) o possono essere il risultato di pura abitudine. La riqualificazione respiratoria può, in alcuni pazienti con FMS, offrire un mezzo per modificare rapidamente i sintomi (Readhead 1984).
Reumatismo psicogeno (o psicosomatico) è il nome attribuito alla FMS (e ad altri problemi di dolore muscolare cronico aspecifico) da coloro che sono riluttanti a vedere un'origine organica per la sindrome. Fino agli anni '1960 è stato suggerito che tali condizioni fossero trattate come "psiconeurosi" (Warner 1964). Nella FMS, come in tutte le forme croniche di cattiva salute, ci sono indubbiamente elementi di coinvolgimento emotivo, sia come causa che come effetto. Questi hanno un impatto diretto sulla percezione del dolore e sulla funzione immunitaria e, siano essi causali o meno, beneficiano di un'adeguata attenzione, assistendo sia il recupero che la riabilitazione (Melzack & Wall 1988, Solomon 1981).
La FMS è vista da alcuni come un estremo della sindrome del dolore miofasciale (MPS), dove numerosi trigger miofasciali attivi producono dolore sia localmente che a distanza (Thompson 1990). Altri vedono la FMS e la MPS come distintive, ma riconoscono che "non è raro che un paziente con sindrome da dolore miofasciale progredisca nel tempo verso un quadro clinico identico a quello della FMS" (Bennett 1986a). Tra i più importanti approcci pratici per alleviare il dolore alla FMS vi sarà la necessità di identificare e disattivare i punti trigger miofasciali che potrebbero influenzare il carico complessivo del dolore. Verranno descritti in dettaglio numerosi approcci diversi, che vanno dall'elettroagopuntura ai metodi manuali (vedi Cap. 6, 8 e 9 in particolare).
Il trauma (ad es. Colpo di frusta) sembra essere una caratteristica chiave dell'insorgenza in molti casi di FMS, e in particolare lesioni cervicali, in particolare quelle che coinvolgono la muscolatura suboccipitale (Bennett 1986b, Curatolo et al 2001, Hallgren et al 1993). Il riconoscimento di fattori meccanici e strutturali consente interventi che affrontano le loro ripercussioni, nonché gli effetti psicologici del trauma. Nel capitolo 9 Carolyn McMakin presenta prove convincenti per l'uso di microcorrenti nel trattamento della FMS di origine traumatica (specialmente della regione cervicale).
Esiste un modello di `` disfunzione immunitaria '' per l'encefalomielite mialgica (ME), nome univoco britannico per quella che sembra essere un amalgama di sindrome da stanchezza cronica e fibromialgia. Questo propone un innesco iniziale virale o di altro tipo (vaccinazione, trauma, ecc.) Che può portare a un'iperattività persistente del sistema immunitario (sovrapproduzione di citochine). Associati a questo ci possono essere allergie chimiche e / o alimentari, disturbi ipotalamici, squilibri ormonali e specifiche aree del cervello (es. Sistema limbico) "malfunzionamenti". La caratteristica principale di questo modello è la funzione immunitaria iperattiva, con molte altre caratteristiche, come lo squilibrio endocrino e la disfunzione cerebrale, secondarie a questo (Macintyre 1993b). In una recente ricerca, la presenza di coinfezioni batteriche, micoplasmatiche e virali sistemiche in molti pazienti con CFS e FMS è stata una caratteristica (Nicolson et al 2002).
Il terreno muscoloscheletrico di FMS
La ricerca attuale e il consenso clinico sembrano indicare che la FMS non è principalmente un problema muscolo-scheletrico, sebbene sia nei tessuti di questo sistema che si manifestano i suoi sintomi principali: La fibromialgia è una condizione muscolo-scheletrica cronica, dolorosa, caratterizzata da dolori e punti diffusi di tenerezza associata a: 1) alterata percezione del dolore, schemi di sonno anormali e riduzione della serotonina cerebrale; e 2) anomalie del microcircolo e del metabolismo energetico nel muscolo (Eisinger et al 1994).
Queste caratteristiche, che comportano anomalie del microcircolo e deficit energetici, sono i prerequisiti per l'evoluzione delle aree localizzate di distress miofasciale e iper-reattività neurale (es. Punti trigger). Come indicato, una delle domande chiave a cui rispondere in ogni caso è il grado in cui il dolore della persona deriva dai punti trigger miofasciali o da altre fonti muscolo-scheletriche, poiché questi possono essere modificati più facilmente dei complessi squilibri sottostanti che producono, contribuiscono o mantengono la condizione FMS primaria.
Storia della fibromialgia: prime ricerche
Una grande quantità di ricerche sulla FMS (con nomi diversi - vedi Box 1.1) e sui meccanismi fisiologici che aumentano la nostra comprensione del fenomeno FMS, è stata condotta nel secolo scorso (e anche prima) ed è degna di revisione. Ulteriori ricerche parallele a quelle focalizzate sul dolore muscolare cronico possono chiarire i processi al lavoro in questa condizione complessa.
Il lavoro di Korr sulla facilitazione
Tra i ricercatori più importanti nell'area della disfunzione e dolore muscoloscheletrico nell'ultimo mezzo secolo è stata la professoressa Irwin Korr, il cui lavoro nello spiegare il fenomeno della facilitazione offre importanti approfondimenti su alcuni degli eventi che si verificano nella FMS e, più specificamente, nel dolore miofasciale impostazioni. Inutile dire che spesso si sovrappongono. Come suggerito sopra, in un contesto clinico è vitale sapere quale grado del dolore sperimentato in FMS è il risultato del dolore miofasciale, poiché questa parte del pacchetto del dolore può essere facilmente modificata o eliminata (vedere Chs 8 e 9) .
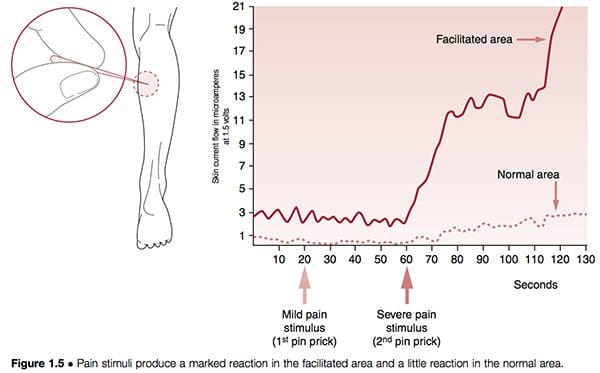
Le strutture neurali possono diventare iper-reattive nei tessuti spinali e paraspinali o in quasi tutti gli altri tessuti molli. Quando si trovano vicino alla colonna vertebrale, il fenomeno è noto come facilitazione segmentale. Quando tali cambiamenti si verificano in legamenti, tendini o tessuti periostali, sono chiamati punti trigger; se situati nei muscoli o nella fascia sono chiamati punti trigger "miofasciali". Nei primi studi del più importante ricercatore sulla facilitazione, Irwin Korr (1970, 1976), ha dimostrato che una caratteristica della facilitazione segmentale unilaterale era che un lato avrebbe provato una normale resistenza cutanea all'elettricità rispetto al lato controlaterale, l'area facilitata , dove era presente una marcata riduzione della resistenza. Quando lo `` stress '' sotto forma di agugliatura o calore è stato applicato in altre parti del corpo e le due aree della colonna vertebrale sono state monitorate, l'area di facilitazione ha mostrato un drammatico aumento dell'attività elettrica (cioè neurologica). In un esperimento i volontari hanno inserito dei perni in un muscolo del polpaccio per valutare l'effetto sui muscoli paraspinali, che sono stati monitorati per l'attività elettrica. Mentre quasi nessun aumento si è verificato nella regione normale, l'area facilitata ha mostrato un'attività neurologica notevolmente aumentata dopo 60 secondi (Korr 1977) (Fig. 1.5). Questo e numerosi studi simili hanno confermato che qualsiasi forma di stress che impatta sull'individuo, sia esso climatico, tossico, emotivo, fisico o altro, produrrà un aumento della produzione neurologica dalle aree facilitate.
Nel capitolo 9, Carolyn McMakin descrive come alcune forme di trauma, in particolare quelle che interessano le strutture cervicali, possono portare a una facilitazione cronica locale, con conseguente dolore simile a FMS. Riferisce che il trattamento che utilizza microcorrente, le modalità manuali e il supporto nutrizionale può spesso facilitare o addirittura rimuovere tali sintomi.
Il professor Michael Patterson (1976) spiega il concetto di facilitazione segmentale (spinale) come segue:
Il concetto di segmento facilitato afferma che a causa di input afferenti o sensoriali anormali a una particolare area del midollo spinale, quell'area è mantenuta in uno stato di costante aumento dell'eccitazione. Questa facilitazione consente a stimoli normalmente inefficaci o subliminali di diventare efficaci nel produrre un output efferente dal segmento facilitato, facendo sì che gli organi scheletrici e viscerali innervati dal segmento affetto siano mantenuti in uno stato di iperattività. È probabile che la disfunzione somatica a cui è associato un segmento facilitato, sia il risultato diretto dell'attività segmentale anormale oltre ad essere parzialmente responsabile della facilitazione.
Wind-Up and Facilitation
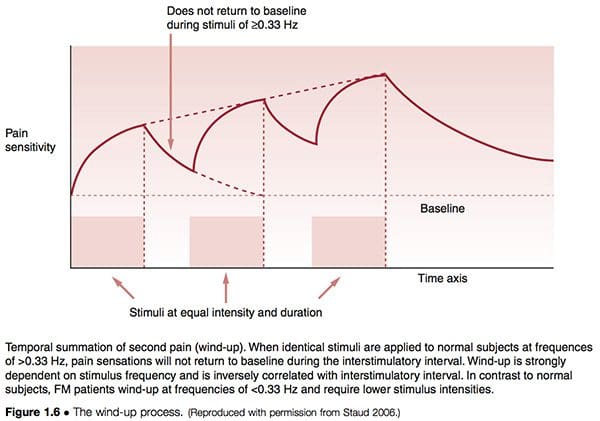
Il processo noto come wind-up (Fig. 1.6) supporta i concetti di facilitazione, in termini diversi. Staud (2006) ha descritto la relazione tra gli impulsi del dolore periferico che portano alla sensibilizzazione centrale come segue:
L'aumento dell'evidenza indica i tessuti periferici come fattori che contribuiscono in modo rilevante all'impulso doloroso che può avviare o mantenere la sensibilizzazione centrale o entrambi. È noto che la nocicezione persistente o intensa può portare a cambiamenti neuroplastici nel midollo spinale e nel cervello, con conseguente sensibilizzazione e dolore centrale. Questo meccanismo rappresenta un tratto distintivo di FM e molte altre sindromi da dolore cronico, tra cui la sindrome dell'intestino irritabile, disturbo temporo-mandibolare, emicrania e lombalgia. È importante sottolineare che, dopo che la sensibilizzazione centrale è stata stabilita, è necessario un input nocicettivo minimo per il mantenimento dello stato di dolore cronico. È stato dimostrato che fattori aggiuntivi, tra cui gli effetti negativi correlati al dolore e il sonno povero, contribuiscono in modo significativo al dolore clinico di FM.
Le somiglianze tra le moderne osservazioni neurologiche e il lavoro originale di Korr sono chiare.
Eccitazione e facilitazione
L'eccitazione emotiva è anche in grado di influenzare la suscettibilità delle vie neurali alla sensibilizzazione. L'aumento delle influenze discendenti dal soggetto emotivamente suscitato provocherà un aumento dell'eccitazione tossica nei percorsi e consentirà ulteriori input per produrre sensibilizzazione a intensità inferiori. Ciò implica che le persone altamente emotive, o quelle in una situazione altamente emotiva, dovrebbero mostrare una maggiore incidenza di facilitazione delle vie spinali o aree locali di sofferenza miofasciale (Baldry 1993).
Ciò ha una particolare rilevanza per la fibromialgia, dove l'accresciuta eccitazione (per una varietà di possibili cause, come diventerà chiaro), oltre a una possibile disfunzione del sistema limbico, porta a importanti influenze dai centri superiori (Goldstein 1996). Poiché i centri cerebrali superiori influenzano i livelli tonici dei percorsi spinali, ci si potrebbe aspettare che anche l'allenamento fisico e gli atteggiamenti mentali tenderebbero ad alterare l'eccitabilità tonica, riducendo la suscettibilità della persona alla sensibilizzazione dallo stress quotidiano. Pertanto, ci si aspetterebbe che l'atleta sopporti un livello relativamente alto di input afferente prima di sperimentare i risultati auto-perpetuanti della sensibilizzazione. Anche questo ha una rilevanza per la fibromialgia, dove esistono ampie prove di influenze benefiche dei programmi di allenamento aerobico (McCain 1986, Richards & Scott 2002).
Reclutamento selettivo delle unità motorie
I ricercatori hanno dimostrato che un piccolo numero di unità motorie, localizzate in particolari muscoli, può mostrare un'attività quasi costante o ripetuta se influenzate psicogenicamente. Un'attività di bassa ampiezza (usando l'EMG di superficie) era evidente anche quando il muscolo non veniva impiegato, se c'era un qualsiasi grado di eccitazione emotiva. Un piccolo gruppo di unità motorie a bassa soglia può essere sotto carico considerevole per periodi di tempo prolungati ... le unità motorie con fibre [posturali] di tipo 1 sono predominanti tra queste. Se il soggetto recluta ripetutamente le stesse unità motorie, il sovraccarico può provocare una crisi metabolica. (Waersted et al 1993). Le implicazioni di questa ricerca sono profonde poiché collegano anche gradi bassi di disagio emotivo con una sensibilizzazione pressoché costante di specifiche strutture miofasciali, con le implicazioni associate alla facilitazione e alla generazione di dolore. Questa eziologia è parallela all'evoluzione proposta dei punti trigger miofasciali, come suggerito da Simons et al (1999).
Non solo fibre mielinizzate
La ricerca di Ronald Kramis ha dimostrato che, in contesti di dolore cronico, i neuroni non nocicettivi possono diventare sensibilizzati per trasportare gli impulsi del dolore (Kramis 1996). L'ipersensibilizzazione dei neuroni spinali può effettivamente coinvolgere neuroni non nocicettivi che alterano il loro fenotipo in modo che inizino a rilasciare la sostanza P. Questo, si ritiene, possa svolgere un ruolo significativo nella percezione del dolore della FMS, poiché si mantengono livelli aumentati di sostanza P nel liquido cerebrospinale. amplificazione intensificata di quelli che normalmente sarebbero registrati come impulsi benigni. La ricerca suggerisce che gli impulsi da condizioni associate come l'attività virale in corso, il `` disagio muscolare '' o l'intestino irritabile possono essere adeguati per mantenere la percezione centrale del dolore.
Facilitazione locale
A parte i tessuti paraspinali, dove la facilitazione segmentale, come descritto sopra, si manifesta, aree localizzate di facilitazione neurale possono verificarsi in quasi tutti i tessuti molli: questi sono chiamati punti trigger miofasciali.
Gran parte della ricerca di base e del lavoro clinico su questo aspetto della facilitazione è stata intrapresa dai dottori Janet Travell e David Simons (Simons et al 1999; Travell 1957; Travell & Simons 1986, 1992; vedere anche Chs 6 e 8). Travell e Simons affermano che se un dolore è abbastanza grave da indurre un paziente a chiedere un parere professionale (in assenza di malattia organica), di solito comporta dolore riferito, e quindi un'area trigger è probabilmente un fattore. Ci ricordano che i modelli di dolore riferito sono costanti nella distribuzione in tutte le persone e che solo l'intensità dei sintomi / dolore riferiti varierà.
L'implicazione per il paziente con fibromialgia è la possibilità (secondo Travell e Simons questa è una vera certezza) che il loro dolore abbia come parte della sua composizione il coinvolgimento dei punti trigger miofasciali, che sono essi stessi aree di facilitazione (vedi cap.8 di Dommerholt & Issa). Ciò suggerisce che i punti trigger e il dolore (e il formicolio, l'intorpidimento, ecc.) Che producono saranno esagerati da tutte le forme di stress che influenzano quel singolo paziente. Travell ha confermato che la sua ricerca indica che i seguenti fattori possono tutti aiutare a mantenere e migliorare l'attività dei punti trigger miofasciali:
carenze nutrizionali (soprattutto vitamine C e B complessi e ferro)
squilibri ormonali (bassa produzione di ormoni tiroidei, disfunzione menopausale o premestruale)
infezioni (batteri, virus o lieviti)
allergie (grano e latticini in particolare)
bassa ossigenazione dei tessuti (aggravata da tensione, stress, inattività, cattiva respirazione) (Simons et al 1999, Travell & Simons 1986, 1992).
Questo elenco corrisponde strettamente ai fattori che sono agenti aggravanti chiave per molte (la maggior parte) persone con fibromialgia, suggerendo che la connessione tra facilitazione (attività del punto trigger) e FMS è stretta (Starlanyl & Copeland 1996). I punti trigger miofasciali, tuttavia, non sono la causa della fibromialgia e la sindrome del dolore miofasciale non è FMS, sebbene possano coesistere nella stessa persona allo stesso tempo. I punti trigger miofasciali contribuiscono indubbiamente frequentemente all'aspetto doloroso della FMS e come tali meritano un'attenzione speciale.
Come verrà spiegato nei capitoli successivi, ci sono diversi modi in cui è possibile ottenere la disattivazione o la modulazione dei punti trigger miofasciali. Alcuni professionisti optano per approcci che li trattano manualmente, mentre altri preferiscono microcorrenti o metodi o variazioni di elettroagopuntura su questi temi, mentre altri ancora suggeriscono che la riduzione del numero e dell'intensità dei fattori di stress, di qualunque tipo, offre un approccio più sicuro ridurre l'influenza della facilitazione sul dolore.
Seguendo questa introduzione al concetto di strutture neurali iper-reattive, sensibilizzate (facilitate), sarebbe giustificabile indagare se ciò che sta accadendo nel cervello e nella rete neurale, come descritto da Goldstein, non è semplicemente una facilitazione su larga scala. Lo schema di alcune delle principali ipotesi correnti sull'eziologia delle FMA nel Capitolo 4 può far luce su questa possibilità.
Ulteriori ricerche iniziali in FMS
La prima ricerca FMS è stata presentata in forma sintetica in Box 1.1. Gli aspetti di questa ricerca, e il modo in cui alcuni di essi sono correlati con le scoperte più recenti, sono descritti di seguito.
R. Gutstein, un medico polacco emigrato nel Regno Unito prima della Seconda Guerra Mondiale, era un ricercatore straordinario che pubblicò articoli con nomi diversi (MG Good, per esempio) prima, durante e dopo la guerra. In essi descriveva chiaramente il fenomeno del punto di trigger miofasciale, così come quello che ora è conosciuto come fibromialgia, insieme a molte delle sue caratteristiche di predisposizione e mantenimento.
Gutstein (1956) ha dimostrato che condizioni come l'ametropia (un errore nel potere di rifrazione dell'occhio che si verifica nella miopia, ipermetropia e astigmatismo) possono derivare da cambiamenti nella componente neuromuscolare dell'area craniocervicale, così come condizioni più distanti che coinvolgono il bacino o cintura della spalla. Ha affermato: `` La miopia è l'effetto a lungo termine della pressione dei muscoli extra-oculari nello sforzo di convergenza di accomodamento che coinvolge lo spasmo dei muscoli ciliari, con conseguente allungamento del bulbo oculare. È stata dimostrata una relazione sequenziale tra una tale condizione e lo spasmo muscolare del collo
Gutstein definì aree riflesse che identificò `` miodisneuria '' e suggerì che i fenomeni di riferimento di tali macchie o `` trigger '' includevano dolore, modificazioni del dolore, prurito, ipersensibilità agli stimoli fisiologici, spasmi, spasmi, debolezza e tremore dei muscoli striati, iper- o ipotono della muscolatura liscia dei vasi sanguigni e degli organi interni e / o iper- o iposecrezione delle ghiandole viscerali, sebacee e sudatorie. Si diceva anche che le manifestazioni somatiche si verificassero in risposta a stimoli viscerali di livelli spinali corrispondenti (Gutstein 1944). In tutti questi suggerimenti Gutstein sembra essere stato in parallelo con il lavoro di Korr.
Il metodo di trattamento di Gutstein / Good prevedeva l'iniezione di una soluzione anestetica nell'area trigger. Ha indicato, tuttavia, che se accessibile (ad esempio inserzioni muscolari nella zona cervicale) il raffreddamento di queste aree combinato con la pressione darebbe buoni risultati.
In questo e in gran parte di ciò che riferì negli anni Quaranta e Cinquanta Gutstein era ampiamente in accordo con i risultati della ricerca di John Mennell (1940) e con Travell & Simons, come espresso nei loro principali testi sull'argomento (Travell & Simons 1950) , 1952). Ha riferito che la cancellazione dei trigger evidenti e latenti nelle regioni occipitale, cervicale, interscapolare, sternale ed epigastrica è stata accompagnata da anni di attenuazione dei sintomi della premenopausa, della menopausa e della tarda menopausa (Good 1986). Cita un certo numero di professionisti che hanno raggiunto il successo nel trattamento delle disfunzioni gastrointestinali disattivando le aree trigger. Alcuni di questi sono stati trattati con procainizzazione, altri con tecniche di pressione e massaggio (Cornelius 1992). Ha anche riportato l'ampia gamma di sintomi e caratteristiche della fibromialgia classica, suggerendo il nome di miodisneuria per questa sindrome, che ha anche definito `` reumatismi non articolari '' (Gutstein 1951). Nel descrivere la miodisneuria (FMS), Gutstein ha dimostrato anomalie funzionali sensoriali e / o motorie localizzate dei tessuti muscolo-scheletrici e ha visto le cause di tali cambiamenti come multiple (Gutstein 1903). La maggior parte di questi risultati sono stati convalidati successivamente, in particolare dal lavoro di Travell e Simons. Loro includono:
infezioni acute e croniche, che ha postulato stimolavano l'attività del nervo simpatico attraverso le loro tossine
caldo o freddo eccessivo, variazioni della pressione atmosferica e correnti d'aria
lesioni meccaniche, microtraumi minori sia maggiori che ripetuti ora convalidati dalla recente ricerca del professor Philip Greenman della Michigan State University (Hallgren et al 1993)
Tensioni posturali, esercizio non abituato, ecc., Che potrebbero predisporre a cambiamenti futuri abbassando la soglia per stimoli futuri (in questo era d'accordo con i meccanismi di facilitazione descritti sopra)
fattori allergici e / o endocrini che potrebbero causare squilibri nel sistema nervoso autonomo
fattori congeniti che rendono difficile l'adattamento ai fattori di stress ambientali
alterazioni artritiche che potrebbero imporre particolari esigenze alla capacità di adattamento del sistema muscolo-scheletrico
malattie viscerali che potrebbero intensificare e precipitare i sintomi somatici nella distribuzione dei loro segmenti spinali e adiacenti.
Possiamo vedere da questi esempi del pensiero di Gutstein forti echi dell'ipotesi di facilitazione nella medicina osteopatica.
La diagnosi di Gutstein di miodisneuria è stata effettuata secondo alcuni dei seguenti criteri:
di solito è presente un grado variabile di tensione e contrazione muscolare, sebbene a volte il tessuto adiacente, apparentemente inalterato sia più doloroso
sensibilità alla pressione o alla palpazione dei muscoli interessati e dei loro accessori
Una marcata ipertonicità può richiedere l'applicazione di una pressione profonda per dimostrare dolore.
Nel 1947 Travell e Bigelow produssero prove a sostegno di gran parte di quanto riportato da Gutstein (1944). Hanno indicato che gli stimoli ad alta intensità dalle aree trigger attive producono, per riflesso, vasocostrizione prolungata con ischemia parziale in aree localizzate del cervello, midollo spinale o strutture nervose periferiche.
Potrebbe quindi verificarsi un modello diffuso di disfunzione, che colpisce quasi tutti gli organi del corpo. Questi primi risultati della ricerca si correlano bene con la moderna ricerca sulla fibromialgia e sulla fatica cronica e l'ipotesi di `` disturbi della rete neuronale '' come descritto da Goldstein (1996), e nella ricerca britannica e americana che utilizza le scansioni SPECT, che mostrano chiaramente che gravi deficit circolatori si verificano in il tronco encefalico e in altre aree del cervello della maggior parte delle persone con CFS e FMS (Costa 1992).
Fisiopatologia suggerita da Gutstein di fibromialgia / fibrosite / miodisneuria
I cambiamenti che avvengono nel tessuto coinvolto nell'insorgenza della miodisneuria /fibromialgia, secondo Gutstein, si pensa che siano iniziati da una predominanza simpatica localizzata, associata a cambiamenti nella concentrazione di ioni idrogeno e nell'equilibrio di calcio e sodio nei fluidi tissutali (Petersen 1934). Questo è associato a vasocostrizione e ipossia / ischemia. Il dolore è risultato, pensò, da queste alterazioni che colpiscono i sensori del dolore e i propriocettori.
Lo spasmo muscolare e le contrazioni tetaniche dure, nodulari e localizzate dei fasci muscolari, insieme alla stimolazione vasomotoria e muscolomotoria, si sono intensificate a vicenda, creando un circolo vizioso di impulsi autoalimentati (Bayer 1950). Schemi vari e complessi di sintomi riferiti potrebbero quindi derivare da tali aree `` trigger '', così come dolore locale e disturbi minori. Possono manifestarsi sensazioni come dolore, indolenzimento, tenerezza, pesantezza e stanchezza, così come la modifica dell'attività muscolare dovuta alla contrazione, con conseguente tensione, rigidità, gonfiore e così via.
È chiaro da questo riassunto del suo lavoro che Gutstein stava descrivendo fibromialgiae molte delle sue possibili caratteristiche causali.
Il Capitolo 2 esamina quale FMS è, oltre a ciò che non è, con suggerimenti per la diagnosi differenziale.

 I medici non lo sanno davvero cos'è la fibromialgia o cosa la causa, ma i ricercatori ritengono che la condizione influenzi il modo in cui il cervello elabora il dolore, causandone l'amplificazione e la diffusione in tutto il corpo. I sintomi della fibromialgia comprendono dolore, sonno eccessivo, sbalzi d'umore, affaticamento, perdita di memoria, confusione e depressione. Sembra essere più prevalente nelle donne che negli uomini.
I medici non lo sanno davvero cos'è la fibromialgia o cosa la causa, ma i ricercatori ritengono che la condizione influenzi il modo in cui il cervello elabora il dolore, causandone l'amplificazione e la diffusione in tutto il corpo. I sintomi della fibromialgia comprendono dolore, sonno eccessivo, sbalzi d'umore, affaticamento, perdita di memoria, confusione e depressione. Sembra essere più prevalente nelle donne che negli uomini. Ci sono quattro modi principali che un chiropratico può aiutare i pazienti con fibromialgia. La chiropratica si concentra sul benessere di tutto il corpo e ha dimostrato di essere molto efficace nel trattamento della condizione.
Ci sono quattro modi principali che un chiropratico può aiutare i pazienti con fibromialgia. La chiropratica si concentra sul benessere di tutto il corpo e ha dimostrato di essere molto efficace nel trattamento della condizione.
























