Linee guida sulla salute delle ferite da lavoro per la lombalgia in El Paso, TX
La lombalgia rappresenta uno dei disturbi più comuni in ambito sanitario. Mentre varie lesioni e condizioni associate al sistema muscolo-scheletrico e nervoso possono causare lombalgia, molti operatori sanitari ritengono che gli infortuni sul lavoro possano avere una connessione prevalente con la lombalgia. Ad esempio, una postura scorretta e movimenti ripetitivi possono spesso causare infortuni sul lavoro. In altri casi, gli incidenti ambientali sul lavoro possono causare infortuni sul lavoro. In ogni caso, la diagnosi dell'origine della lombalgia di un paziente per determinare correttamente quale sarebbe il miglior metodo di trattamento per ripristinare la salute e il benessere originali dell'individuo è generalmente difficile.
Innanzitutto, trovare i medici giusti per la tua specifica fonte di lombalgia è essenziale per trovare sollievo dai tuoi sintomi. Molti operatori sanitari sono qualificati ed esperti nel trattamento della lombalgia legata al lavoro, inclusi medici chiropratici o chiropratici. Di conseguenza, sono state stabilite diverse linee guida per il trattamento degli infortuni sul lavoro per gestire la lombalgia in ambito sanitario. La cura chiropratica si concentra sulla diagnosi, il trattamento e la prevenzione di varie lesioni e condizioni, come il mal di schiena, associate al sistema muscolo-scheletrico e nervoso. Correggendo attentamente il disallineamento della colonna vertebrale, la cura chiropratica può aiutare a migliorare i sintomi della lombalgia, tra gli altri sintomi. Lo scopo del seguente articolo è di discutere le linee guida sulla salute sul lavoro per la gestione della lombalgia.
Linee guida sulla salute professionale per la gestione della lombalgia: un confronto internazionale
Astratto
- Sfondo: L'enorme onere socioeconomico della lombalgia sottolinea la necessità di gestire efficacemente questo problema, soprattutto in un contesto lavorativo. Per affrontare questo problema, sono state emanate linee guida occupazionali in vari paesi.
- Obiettivi: Confrontare le linee guida internazionali disponibili per la gestione della lombalgia in un ambiente di assistenza sanitaria sul lavoro.
- Metodi: Le linee guida sono state confrontate riguardo ai criteri di qualità generalmente accettati utilizzando lo strumento AGREE e sono state anche riassunte per quanto riguarda il comitato delle linee guida, la presentazione, il gruppo target e le raccomandazioni di valutazione e gestione (ovvero consigli, strategia di ritorno al lavoro e trattamento).
- Risultati e conclusioni: I risultati mostrano che le linee guida soddisfacevano in vari modi i criteri di qualità. I difetti comuni riguardavano l'assenza di un'adeguata revisione esterna nel processo di sviluppo, la mancanza di attenzione alle barriere organizzative e alle implicazioni sui costi e la mancanza di informazioni sulla misura in cui editori e sviluppatori erano indipendenti. C'è stato un consenso generale su numerose questioni fondamentali per la gestione della salute sul lavoro del mal di schiena. Le raccomandazioni di valutazione includevano il triage diagnostico, lo screening per segnali di allarme e problemi neurologici e l'identificazione di potenziali ostacoli psicosociali e lavorativi alla guarigione. Le linee guida hanno anche concordato il parere che la lombalgia è una condizione autolimitante e che il rimanere al lavoro o un ritorno (graduale) anticipato al lavoro, se necessario con mansioni modificate, dovrebbe essere incoraggiato e sostenuto.
Insight di Dr. Alex Jimenez
La lombalgia è uno dei problemi di salute più diffusi trattati negli uffici di chiropratica. Sebbene il seguente articolo descriva la lombalgia come condizione auto-limitante, la causa del LBP di un individuo può anche innescare dolore e disagio debilitanti e gravi non trattati. È importante per un individuo con sintomi di lombalgia cercare un trattamento adeguato con un chiropratico per diagnosticare correttamente e trattare i loro problemi di salute e impedire loro di tornare in futuro. I pazienti che soffrono di lombalgia per più di 3 mesi sono inferiori al 3% che probabilmente tornerà al lavoro. La cura chiropratica è un'opzione di trattamento alternativo sicura ed efficace che può aiutare a ripristinare la funzione originaria della colonna vertebrale. Inoltre, un medico chiropratico, o chiropratico, può apportare modifiche dello stile di vita, come consigli nutrizionali e di fitness, per accelerare il processo di recupero del paziente. La guarigione attraverso il movimento è essenziale per il recupero della LBP.
La lombalgia (LBP) è uno dei problemi di salute più comuni dei paesi industrializzati. Nonostante la sua natura benigna e il buon andamento, l'LBP è comunemente associato a incapacità, perdita di produttività dovuta al congedo per malattia e alti costi sociali.[1]
A causa di tale impatto, vi è un'evidente necessità di strategie di gestione efficaci basate su prove scientifiche derivate da studi di solida qualità metodologica. Di solito, si tratta di studi randomizzati controllati (RCT) sull'efficacia di interventi terapeutici, studi diagnostici o studi osservazionali prospettici su fattori di rischio o effetti collaterali. L'evidenza scientifica, riassunta in revisioni sistematiche e meta-analisi, fornisce una solida base per le linee guida sulla gestione del LBP. In un precedente articolo, Koes et al. hanno confrontato varie linee guida cliniche esistenti per la gestione del LBP rivolte agli operatori sanitari di base, mostrando una notevole comunanza.[2]
I problemi nell'assistenza sanitaria del lavoro sono diversi. La gestione si concentra principalmente sulla consulenza al lavoratore con LBP e sull'affrontare le questioni relative all'assistenza per continuare a lavorare o tornare al lavoro (RTW) dopo l'elenco dei malati. Tuttavia, il LBP è anche un problema importante nell'assistenza sanitaria sul lavoro a causa dell'incapacità al lavoro associata, della perdita di produttività e del congedo per malattia. Sono state ora pubblicate diverse linee guida, o sezioni di linee guida, che trattano le questioni specifiche della gestione in un ambiente di assistenza sanitaria del lavoro. Poiché l'evidenza è internazionale, ci si aspetterebbe che le raccomandazioni delle diverse linee guida occupazionali per l'LBP siano più o meno simili. Tuttavia, non è chiaro se le linee guida soddisfino i criteri di qualità attualmente accettati.
Questo documento valuta criticamente le linee guida occupazionali disponibili sulla gestione del LBP e confronta le loro raccomandazioni di valutazione e gestione.
Messaggi principali
- In vari paesi vengono emanate linee guida sulla salute sul lavoro per migliorare la gestione della lombalgia in un contesto lavorativo.
- I difetti comuni di queste linee guida riguardano l'assenza di un'adeguata revisione esterna nel processo di sviluppo, la mancanza di attenzione alle barriere organizzative e alle implicazioni sui costi e la mancanza di informazioni sull'indipendenza di editori e sviluppatori.
- In generale, le raccomandazioni di valutazione nelle linee guida consistevano in triage diagnostico, screening per segnali di allarme e problemi neurologici e identificazione di potenziali ostacoli psicosociali e lavorativi alla guarigione.
- C'è un accordo generale sul consiglio che la lombalgia è una condizione autolimitante e che il rimanere al lavoro o un ritorno (graduale) anticipato al lavoro, se necessario con mansioni modificate, dovrebbe essere incoraggiato e sostenuto.
Metodi
Le linee guida sulla gestione della salute sul lavoro del LBP sono state recuperate dai file personali degli autori. Il recupero è stato verificato da una ricerca Medline utilizzando le parole chiave lombalgia, linee guida e lavoro fino a ottobre 2001 e comunicazione personale con esperti del settore. Le politiche dovevano soddisfare i seguenti criteri di inclusione:
- Linee guida volte a gestire i lavoratori con LBP (in contesti di assistenza sanitaria sul lavoro o che affrontano problemi occupazionali) o sezioni separate delle politiche che hanno affrontato questi argomenti.
- Le linee guida sono disponibili in inglese o olandese (o tradotte in queste lingue).
I criteri di esclusione erano:
- Linee guida sulla prevenzione primaria (ovvero prevenzione prima dell'insorgenza dei sintomi) del mal di schiena correlato al lavoro (ad esempio istruzioni di sollevamento per i lavoratori).
- Linee guida cliniche per la gestione del LBP nell'assistenza primaria. [2]
La qualità delle linee guida incluse è stata valutata utilizzando lo strumento AGREE, uno strumento generico progettato principalmente per aiutare gli sviluppatori di linee guida e gli utenti a valutare la qualità metodologica delle linee guida di pratica clinica.[3]
Lo strumento ACCORDO fornisce un quadro per valutare la qualità su 24 voci (tabella 1), ciascuna valutata su una scala a quattro punti. La piena operatività è disponibile su www.agreecollaboration.org.
Due revisori (BS e HH) hanno valutato indipendentemente la qualità delle linee guida e poi si sono incontrati per discutere i disaccordi e per raggiungere un consenso sulle valutazioni. Quando non sono stati d'accordo, un terzo revisore (MvT) ha riconciliato le differenze rimanenti e ha deciso le valutazioni. Per facilitare l'analisi in questa recensione, le valutazioni sono state trasformate in variabili dicotomiche per stabilire se ciascun elemento di qualità fosse o meno soddisfatto.
Le raccomandazioni di valutazione sono state riassunte e confrontate con le raccomandazioni su consigli, trattamento e strategie di ritorno al lavoro. Le linee guida selezionate sono state ulteriormente caratterizzate e raggiunte per quanto riguarda il comitato delle linee guida, la presentazione della procedura, il gruppo target e la misura in cui le raccomandazioni erano basate sulle prove scientifiche disponibili. Tutte queste informazioni sono state estratte direttamente dalle linee guida pubblicate.
Implicazioni politiche
- La gestione della lombalgia nell'assistenza sanitaria del lavoro dovrebbe seguire linee guida basate sull'evidenza.
- Le future linee guida occupazionali per la gestione della lombalgia e gli aggiornamenti di tali linee guida dovrebbero considerare i criteri per un corretto sviluppo, implementazione e valutazione degli approcci come suggerito dalla collaborazione AGREE.
Risultati
Selezione di studi
La nostra ricerca ha trovato dieci linee guida, ma quattro sono state escluse perché riguardavano la gestione del LBP nelle cure primarie,[15] erano finalizzate alla guida dei dipendenti malati in generale (non specificamente LBP),[16] erano destinate al prevenzione primaria del LBP sul lavoro,[17] o non erano disponibili in inglese o olandese.[18] La selezione finale, quindi, è consistita nelle seguenti sei linee guida, elencate per data di emissione:
(1) Canada (Quebec). Un approccio scientifico alla valutazione e gestione dei disturbi spinali legati all'attività. Una monografia per i clinici. Rapporto della Task Force del Quebec sui disturbi spinali. Quebec Canada (1987).[4]
(2) Australia (Vittoria). Linee guida per la gestione dei dipendenti con lombalgia compensabile. Victoria WorkCover Authority, Australia (1996).[5] (Questa è una versione rivista delle linee guida sviluppate dalla South Australian WorkCover Corporation nell'ottobre 1993.)
(3) gli Stati Uniti. Linee guida per la pratica della medicina del lavoro. American College of Occupational and Environmental Medicine. Stati Uniti (1997).[6]
(4) Nuova Zelanda
(a)Attivo e funzionante! Gestione della lombalgia acuta sul posto di lavoro. Incident Compensation Corporation e National Health Committee. Nuova Zelanda (2000).[7]
(b) Guida per il paziente alla gestione della lombalgia acuta. Incident Compensation Corporation e National Health Committee. Nuova Zelanda (1998).[8]
(c) Valutare le bandiere gialle psicosociali nella lombalgia acuta. Incident Compensation Corporation e National Health Committee. Nuova Zelanda (1997).[9]
(5) Paesi Bassi. Linee guida olandesi per la gestione dei medici del lavoro dei dipendenti con lombalgia. Associazione olandese di medicina del lavoro (NVAB). Paesi Bassi (1999).[10]
(6) Regno Unito
(a) Linee guida per la salute sul lavoro per la gestione della lombalgia sul lavoro Raccomandazioni principali. Facoltà di Medicina del Lavoro. Regno Unito (2000).[11]
(b) Linee guida per la salute sul lavoro per la gestione della lombalgia sul lavoro opuscolo per i professionisti. Facoltà di Medicina del Lavoro. Regno Unito (2000).[12]
(c) Linee guida sulla salute sul lavoro per la gestione della lombalgia durante la revisione delle prove sul lavoro. Facoltà di Medicina del Lavoro. Regno Unito (2000).[13]
(d) Il libro sul retro, L'ufficio di cancelleria. Regno Unito (1996).[14]
Non è stato possibile valutare due linee guida (4 e 6) indipendentemente dai documenti aggiuntivi a cui si riferiscono (4bc, 6bd), quindi anche questi documenti sono stati inclusi nella revisione.
Valutazione della qualità delle linee guida
Inizialmente, c'era un accordo tra i due revisori riguardo a 106 (77%) delle 138 valutazioni degli articoli. Dopo due incontri, il consenso è stato raggiunto per tutti i punti tranne quattro, che hanno richiesto l'aggiudicazione del terzo revisore. La tabella 1 presenta le valutazioni finali.
Tutte le linee guida incluse hanno presentato le diverse opzioni per la gestione del LBP nella salute sul lavoro. In cinque delle sei politiche, gli obiettivi generali della procedura sono stati descritti in modo esplicito,[46, 1014] gli utenti target del sistema sono stati chiaramente definiti,[514] sono state incluse raccomandazioni chiave facilmente identificabili[4, 614] o una revisione critica sono stati presentati criteri a fini di monitoraggio e audit.[49, 1114]
I risultati della valutazione AGREE hanno mostrato che nessuna delle linee guida ha prestato sufficiente attenzione alle potenziali barriere organizzative e alle implicazioni sui costi nell'attuazione delle raccomandazioni. Non era inoltre chiaro per tutte le linee guida incluse se fossero o meno editorialmente indipendenti dall'organismo di finanziamento e se vi fossero o meno conflitti di interesse per i membri dei comitati di sviluppo delle linee guida. Inoltre, non era chiaro per tutte le linee guida se gli esperti avessero esaminato esternamente le politiche prima della pubblicazione. Solo le linee guida del Regno Unito hanno descritto chiaramente il metodo utilizzato per formulare le raccomandazioni e hanno previsto l'aggiornamento dell'approccio.[11]
Sviluppo delle linee guida
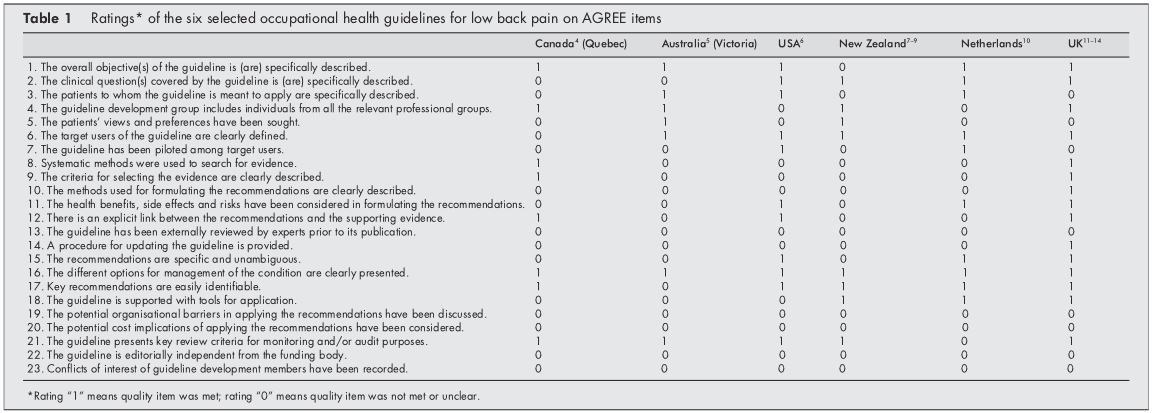
La tabella 2 presenta informazioni di base sul processo di sviluppo delle linee guida.
Gli utenti target delle linee guida erano i medici e altri operatori sanitari nel campo della salute sul lavoro. Diverse politiche erano anche dirette a informare i datori di lavoro, i lavoratori [68, 11, 14] oi membri di organizzazioni interessate alla salute sul lavoro.[4] La linea guida olandese era rivolta solo al medico del lavoro.[10]
I comitati delle linee guida responsabili dello sviluppo delle linee guida erano generalmente multidisciplinari, comprese discipline come epidemiologia, ergonomia, fisioterapia, medicina generale, medicina del lavoro, terapia occupazionale, ortopedia e rappresentanti delle associazioni dei datori di lavoro e dei sindacati. Rappresentanti chiropratici e osteopatici erano nel comitato delle linee guida delle linee guida della Nuova Zelanda.[79] La task force del Quebec (Canada) comprendeva anche rappresentanti della medicina riabilitativa, della reumatologia, dell'economia sanitaria, del diritto, della neurochirurgia, dell'ingegneria biomeccanica e delle scienze delle biblioteche. Al contrario, il comitato delle linee guida della linea guida olandese era composto solo da medici del lavoro.[10]
Le linee guida sono state pubblicate come documento separato,[4, 5, 10] come capitolo di un libro di testo,[6] o come diversi documenti interconnessi.[79, 1114]
Le linee guida del Regno Unito,[13] degli USA[6] e del Canada[4] hanno fornito informazioni sulla strategia di ricerca applicata all'identificazione della letteratura pertinente e alla ponderazione delle prove. D'altra parte, gli orientamenti olandesi[10] e australiani[5] hanno sostenuto le loro raccomandazioni solo mediante riferimenti. Le linee guida della Nuova Zelanda non hanno mostrato collegamenti diretti tra suggerimenti e preoccupazioni [79]. Il lettore è stato indirizzato ad altra letteratura per informazioni di base.
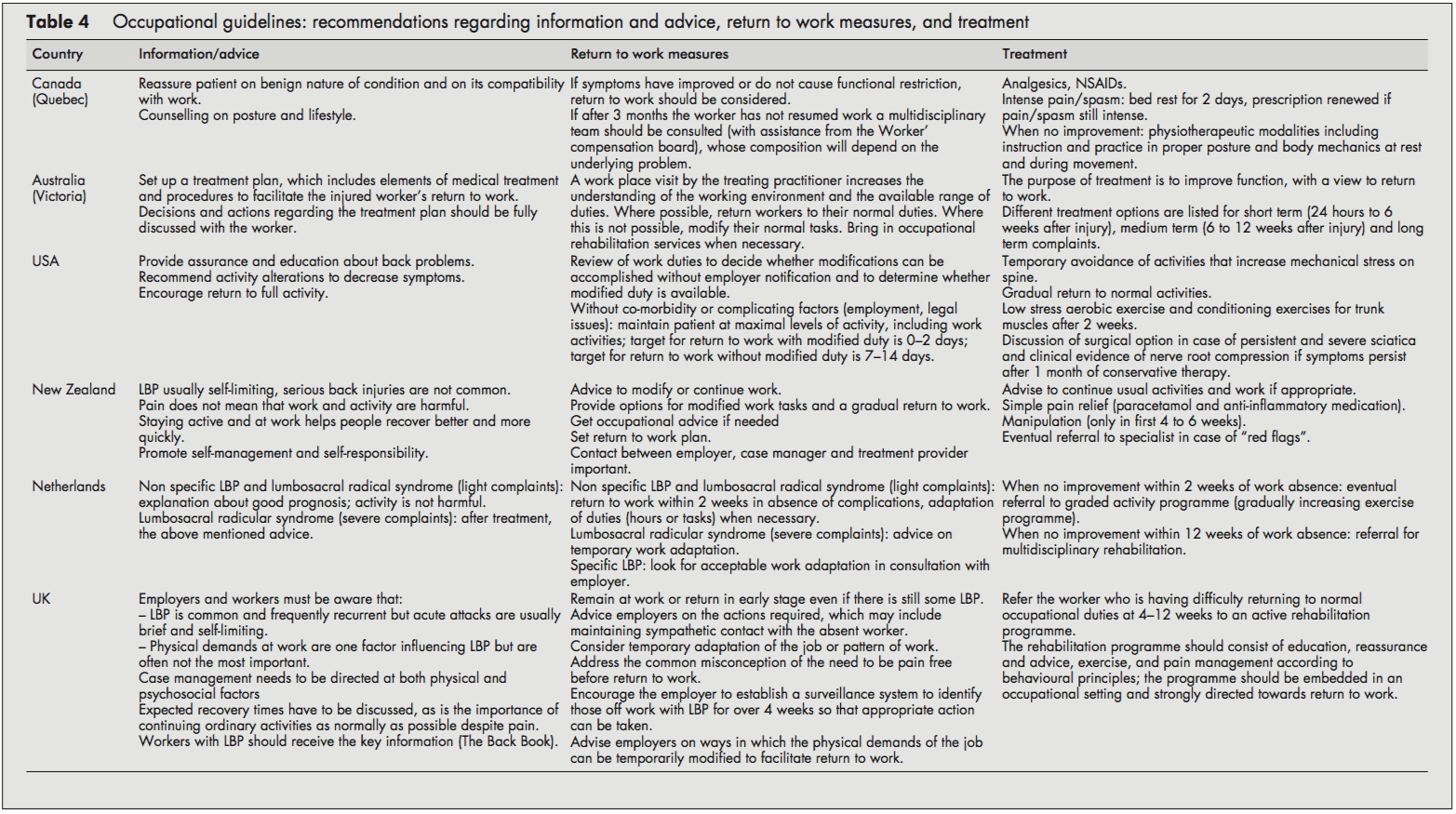
Popolazione del paziente e raccomandazioni diagnostiche
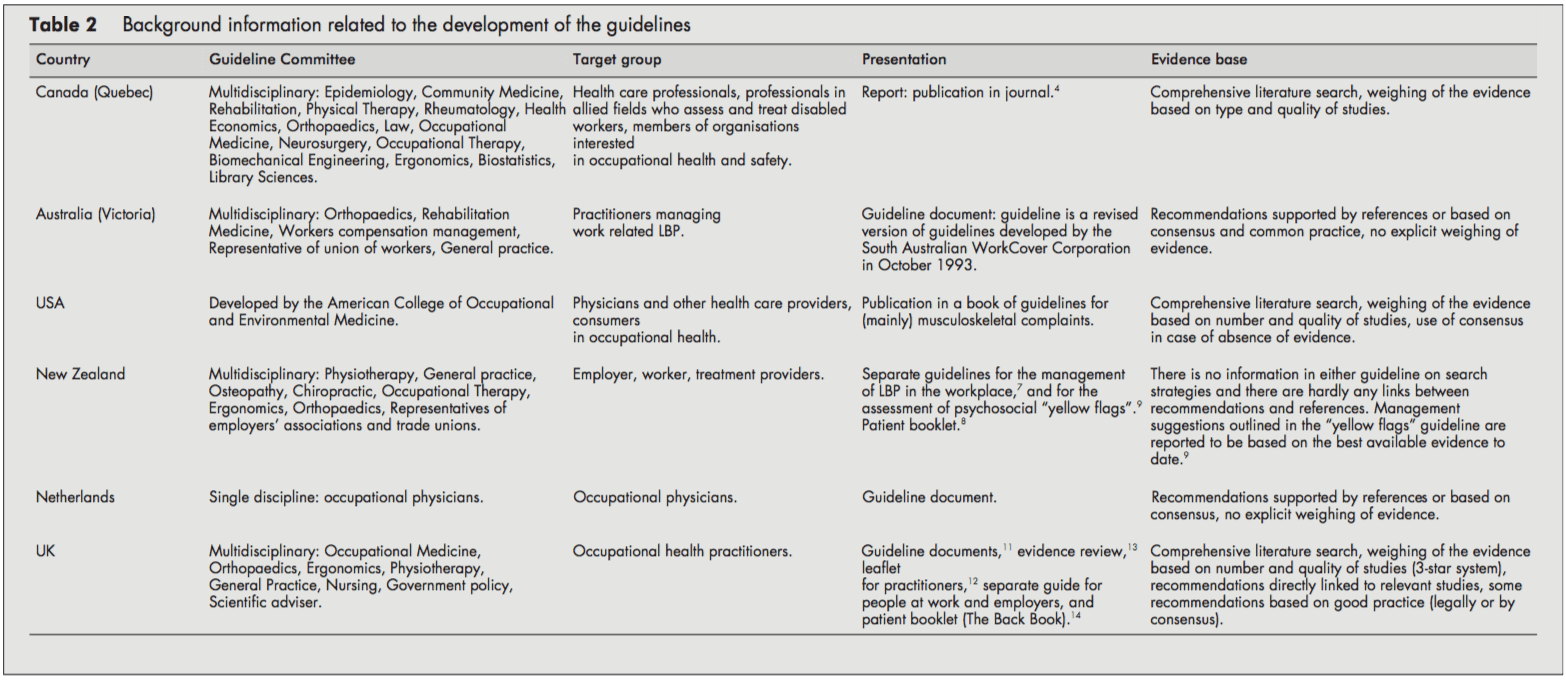
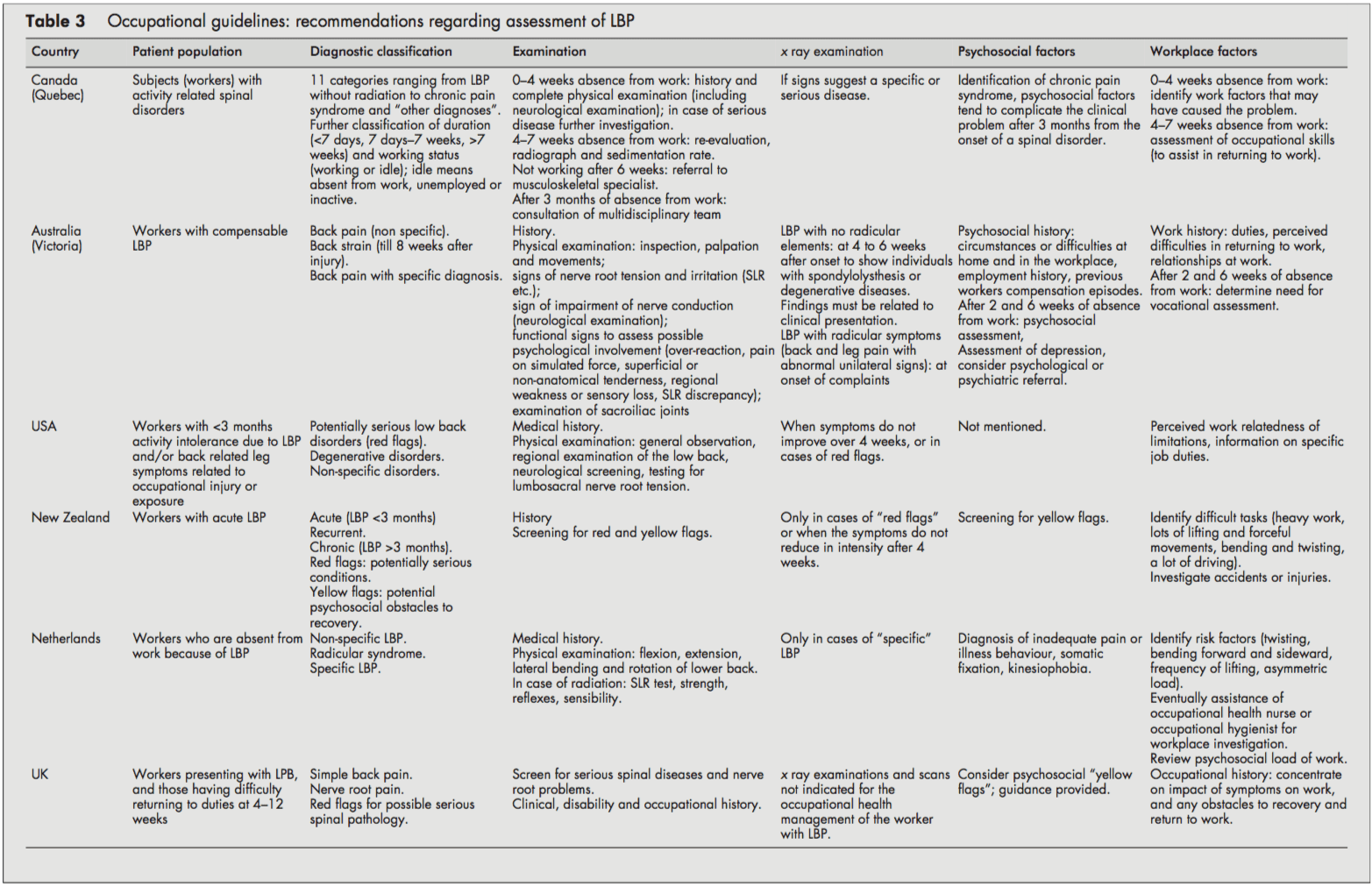
Sebbene tutte le linee guida si concentrassero sui lavoratori con LBP, spesso non era chiaro se si occupassero di LBP acuto o cronico o entrambi. Il LBP acuto e cronico spesso non era definito e venivano assegnati punti di cut-off (ad esempio, <3 mesi). Di solito non era chiaro se si riferissero all'insorgenza dei sintomi o all'assenza dal lavoro. Tuttavia, le linee guida canadesi hanno introdotto un sistema di classificazione (acuto/subacuto/ cronico) basato sulla distribuzione delle affermazioni di disturbi spinali in base al tempo dall'assenza dal lavoro.[4]
Tutte le linee guida distinguevano LBP specifico e non specifico. LBP specifico riguarda le condizioni potenzialmente gravi di bandiera rossa come fratture, tumori o infezioni e le linee guida olandesi e britanniche distinguono anche la sindrome radicolare o il dolore alla radice nervosa.[1013] Tutte le procedure erano coerenti nelle loro raccomandazioni per raccogliere una storia clinica e per eseguire un esame fisico, compreso lo screening neurologico. Nei casi di sospetta patologia specifica (red flag), gli esami radiografici sono stati raccomandati dalla maggior parte delle linee guida. Inoltre, la Nuova Zelanda e le linee guida statunitensi raccomandano anche un esame radiografico quando i sintomi non migliorano dopo quattro settimane.[6, 9] Le linee guida del Regno Unito affermano che gli esami radiografici non sono indicati e non aiutano la gestione della salute sul lavoro di il paziente con LBP (distinto da qualsiasi indicazione clinica).[1113]
La maggior parte delle linee guida considerava i fattori psicosociali come bandiere gialle come ostacoli alla guarigione che gli operatori sanitari dovrebbero affrontare. Le linee guida della Nuova Zelanda[9] e del Regno Unito [11, 12] elencavano esplicitamente i fattori e suggerivano domande per identificare quelle bandiere gialle psicosociali.
Tutte le linee guida hanno affrontato l'importanza della storia clinica identificando i fattori fisici e psicosociali sul posto di lavoro rilevanti per l'LBP, comprese le richieste fisiche del lavoro (movimentazione manuale, sollevamento, flessione, torsione ed esposizione a vibrazioni di tutto il corpo), incidenti o lesioni e difficoltà percepite nel ritorno al lavoro o ai rapporti di lavoro. Le linee guida olandesi e canadesi contenevano raccomandazioni per condurre un'indagine sul posto di lavoro[10] o una valutazione delle capacità professionali, se necessario.[4]
Riepilogo delle raccomandazioni per la valutazione di LBP
- Triage diagnostico (LBP non specifico, sindrome radicolare, LBP specifico).
- Escludere le bandiere rosse e lo screening neurologico.
- Identificare fattori psicosociali e potenziali ostacoli alla guarigione.
- Identificare i fattori di lavoro (fisici e psicosociali) che possono essere correlati al problema LBP e tornare al lavoro.
- Gli esami radiografici sono limitati a casi sospetti di patologia specifica.
Raccomandazioni relative a informazioni e consigli, trattamento e strategie di ritorno al lavoro
La maggior parte delle linee guida raccomandava di rassicurare il dipendente e di fornire informazioni sulla natura autolimitante di LBP e sulla buona prognosi. Spesso veniva consigliato l'incoraggiamento al ritorno all'attività ordinaria il più in generale possibile.
In linea con la raccomandazione di riprendere l'attività regolare, tutte le linee guida hanno anche sottolineato l'importanza di tornare al lavoro il più rapidamente possibile, anche se c'è ancora qualche LBP e, se necessario, iniziare con mansioni modificate nei casi più gravi. Le mansioni lavorative potrebbero quindi essere aumentate gradualmente (ore e mansioni) fino al raggiungimento del totale ritorno al lavoro. Le linee guida statunitensi e olandesi fornivano orari dettagliati per il ritorno al lavoro. L'approccio olandese proponeva un ritorno al lavoro entro due settimane con un adeguamento delle funzioni, se necessario.[10] Il sistema olandese ha anche sottolineato l'importanza di una gestione contingente di tempo relativa al ritorno al lavoro.[10] La linea guida statunitense proponeva ogni tentativo di mantenere il paziente ai massimi livelli di attività, comprese le attività lavorative; gli obiettivi per la durata dell'invalidità in termini di ritorno al lavoro sono stati indicati come 02 giorni con mansioni modificate e 714 giorni se non vengono utilizzate/disponibili mansioni modificate.[6] A differenza delle altre, le linee guida canadesi consigliavano di tornare al lavoro solo quando i sintomi e le restrizioni funzionali fossero migliorati.[4]
Le opzioni di trattamento più frequentemente raccomandate in tutte le linee guida incluse erano: farmaci per alleviare il dolore,[5, 7, 8] programmi di esercizi gradualmente progressivi,[6, 10] e riabilitazione multidisciplinare.[1013] Le linee guida statunitensi raccomandavano il rinvio entro due settimane a un programma di esercizi composto da esercizi aerobici, esercizi di condizionamento per i muscoli del tronco e quota di esercizio.[6] Le linee guida olandesi raccomandano che se non ci sono progressi entro due settimane dall'assenza dal lavoro, i lavoratori dovrebbero essere indirizzati a un programma di attività graduale (esercizi in graduale aumento) e, se non ci sono miglioramenti entro quattro settimane, a un programma di riabilitazione multidisciplinare.[10] ] Le linee guida del Regno Unito raccomandano che i lavoratori che hanno difficoltà a tornare alle normali funzioni lavorative entro 412 settimane siano indirizzati a un programma di riabilitazione attiva. Questo programma di riabilitazione dovrebbe includere educazione, rassicurazione e consigli, un programma di esercizio fisico e fitness progressivo e vigoroso e la gestione del dolore secondo principi comportamentali; dovrebbe essere integrato in un contesto lavorativo e diretto fermamente verso un ritorno al lavoro.[11-13] Nelle linee guida di Canada e Australia sono stati presentati ampi elenchi di possibili opzioni di trattamento [4, 5], sebbene la maggior parte di questi non fossero basati su prove scientifiche.
Riepilogo delle raccomandazioni relative a informazioni, consigli, misure di ritorno al lavoro e trattamento nei lavoratori con LBP
- Rassicurare il lavoratore e fornire informazioni adeguate sulla natura autolimitante dell'LBP e sulla buona prognosi.
- Consigliare al lavoratore di continuare le attività ordinarie o di riprendere l'esercizio fisico regolare e lavorare il prima possibile, anche se c'è ancora qualche dolore.
- La maggior parte dei lavoratori con LBP torna alle funzioni più o meno regolari abbastanza rapidamente. Considerare adattamenti temporanei delle mansioni lavorative (ore/compiti) solo quando necessario.
- Quando un lavoratore non torna al lavoro entro 212 settimane (c'è una notevole variazione nella scala temporale nelle diverse linee guida), indirizzalo a un programma di esercizi in graduale aumento o a una riabilitazione multidisciplinare (esercizi, educazione, rassicurazione e gestione del dolore secondo principi comportamentali ). Questi programmi di riabilitazione
dovrebbe essere incorporato in un ambiente lavorativo.
Discussione
La gestione del LBP in un contesto di salute del lavoro deve affrontare la relazione tra i disturbi lombari e il lavoro e sviluppare strategie volte a un sicuro ritorno al lavoro. Questa revisione ha confrontato le linee guida sulla salute sul lavoro disponibili da vari paesi. Le politiche sono raramente indicizzate in Medline, quindi durante la ricerca di linee guida, abbiamo dovuto fare affidamento principalmente su file personali e comunicazioni personali.
Aspetti di qualità e processo di sviluppo delle linee guida
La valutazione dello strumento AGREE [3] ha mostrato alcune differenze nella qualità delle linee guida riviste, che possono riflettere in parte la variazione delle date di sviluppo e pubblicazione degli orientamenti. La linea guida canadese, ad esempio, è stata pubblicata su 1987 e sulla linea guida australiana in 1996. [4, 5] Le altre linee guida erano più recenti e includevano una base di prove più ampia e una metodologia delle linee guida più aggiornata.
Diversi difetti comuni relativi al processo di sviluppo delle linee guida sono stati dimostrati dalla valutazione dello strumento AGREE. In primo luogo, è importante chiarire se una linea guida sia redatta in modo indipendente dall'organismo di finanziamento e se vi siano conflitti di interesse per i membri del comitato di orientamento. Nessuna delle linee guida incluse riportava chiaramente questi problemi. Inoltre, la revisione esterna riportata della linea guida da parte di esperti clinici e metodologici prima della pubblicazione era anche carente in tutte le linee guida incluse in questa recensione.
Diverse linee guida hanno fornito informazioni complete sul modo in cui la letteratura pertinente è stata ricercata e tradotta in raccomandazioni [4, 6, 11, 13] Altre linee guida hanno supportato le loro raccomandazioni con riferimenti, [5, 7, 9, 10] ma ciò non consente la valutazione di la robustezza delle linee guida o le loro raccomandazioni.
Le linee guida dipendono dalle prove scientifiche, che cambiano nel tempo, ed è sorprendente che solo una linea guida sia prevista per un aggiornamento futuro. [11, 12] Probabilmente ci sono aggiornamenti pianificati per le altre linee guida ma non sono esplicitamente dichiarate (e affermano al contrario sarà un aggiornamento futuro non significa che si verificherà effettivamente). Questa mancanza di segnalazione può anche valere per altri criteri AGREE che abbiamo valutato negativamente. L'utilizzo del quadro AGREE come guida per lo sviluppo e la segnalazione degli orientamenti dovrebbe contribuire a migliorare la qualità delle linee guida future.
Valutazione e gestione di LBP
Le procedure diagnostiche raccomandate nelle linee guida sulla salute del lavoro erano in gran parte simili alle raccomandazioni delle linee guida cliniche[2] e, logicamente, la differenza principale era l'enfasi posta sull'affrontare le questioni occupazionali. I metodi riportati per affrontare i fattori del posto di lavoro nella valutazione del LBP del singolo lavoratore riguardavano l'identificazione di compiti difficili, fattori di rischio e ostacoli al ritorno al lavoro in base alle storie occupazionali. Ovviamente, questi ostacoli al ritorno al lavoro non riguardano solo i fattori di carico fisico, ma anche i problemi psicosociali legati al lavoro riguardanti le responsabilità, la cooperazione con i colleghi e il clima sociale sul posto di lavoro.[10] Lo screening per le bandiere gialle psicosociali legate al lavoro può aiutare a identificare quei lavoratori che sono a rischio di dolore cronico e disabilità.[1113]
Una caratteristica potenzialmente importante delle linee guida è che erano coerenti riguardo alle loro raccomandazioni per rassicurare il dipendente con LBP e per incoraggiare e supportare il ritorno al lavoro anche con alcuni sintomi persistenti. Vi è un consenso generale sul fatto che la maggior parte dei lavoratori non deve aspettare di essere completamente priva di dolore prima di tornare al lavoro. Gli elenchi delle opzioni di trattamento fornite dalle linee guida canadesi e australiane possono riflettere la mancanza di prove in quel momento, [4, 5] lasciando agli utenti le linee guida da scegliere per se stessi. Tuttavia, è discutibile che tali elenchi contribuiscano realmente a migliorare l'assistenza e, a nostro avviso, le raccomandazioni delle linee guida dovrebbero basarsi su solide prove scientifiche.
Le linee guida occupazionali statunitensi, olandesi e britanniche[6, 1013] raccomandano che il trattamento multidisciplinare attivo sia l'intervento più promettente per il ritorno al lavoro, e ciò è supportato da solide evidenze provenienti dagli studi randomizzati.[19, 20] Tuttavia, sono ancora in corso ulteriori ricerche necessari per identificare il contenuto e l'intensità ottimali di quei pacchetti di trattamento.[13, 21]
Nonostante alcune prove per un contributo dei fattori del posto di lavoro nell'eziologia del LBP,[22] mancano approcci sistematici per gli adattamenti sul posto di lavoro e non sono offerti come raccomandazioni nelle linee guida. Forse ciò rappresenta una mancanza di fiducia nelle prove sull'impatto complessivo dei fattori sul posto di lavoro, una difficoltà di traduzione in linee guida pratiche o perché questi problemi sono confusi con la legislazione locale (a cui si è accennato nelle linee guida del Regno Unito[11]). Può darsi che l'intervento di ergonomia partecipata, che propone consultazioni con il lavoratore, il datore di lavoro e un ergonomo, si riveli un utile intervento di ritorno al lavoro.[23, 24] Il potenziale valore di mettere in gioco tutti gli attori[25, 1113] XNUMX] è stato sottolineato nelle linee guida dei Paesi Bassi e del Regno Unito,[XNUMX] ma è necessaria un'ulteriore valutazione di questo approccio e della sua attuazione.
Sviluppo di linee guida future in medicina del lavoro
Lo scopo di questa recensione era di fornire sia una panoramica che una valutazione critica delle linee guida professionali per la gestione della LBP. La valutazione critica delle linee guida ha lo scopo di aiutare a dirigere lo sviluppo futuro e gli aggiornamenti pianificati delle linee guida. Nel campo ancora emergente della metodologia delle linee guida consideriamo lodevoli tutte le iniziative passate; riconosciamo la necessità di una guida clinica e apprezziamo che gli sviluppatori di linee guida non possono aspettare che la ricerca fornisca tutta la metodologia e le prove richieste. Tuttavia, c'è spazio per miglioramenti e le linee guida e gli aggiornamenti futuri dovrebbero considerare i criteri per lo sviluppo, l'implementazione e la valutazione adeguati delle linee guida come suggerito dalla collaborazione AGREE.
L'implementazione delle linee guida va oltre lo scopo di questa revisione, ma è stato notato che nessuno dei documenti guida ha descritto in modo specifico le strategie di implementazione, quindi non è sicuro fino a che punto i gruppi target potrebbero essere stati raggiunti e quali effetti potrebbero aver avuto . Questa potrebbe essere una zona fruttuosa per ulteriori ricerche.
L'esistenza stessa di queste linee guida sulla salute sul lavoro mostra che le linee guida cliniche esistenti per l'assistenza primaria per LBP2 sono considerate inadeguate o insufficienti per l'assistenza sanitaria sul lavoro. Vi è una chiara percezione a livello internazionale che i bisogni del lavoratore che soffre di mal di schiena siano intrinsecamente legati a una varietà di problematiche occupazionali non coperte dalla consueta assistenza sanitaria di base e, di conseguenza, dalla pratica. Ciò che emerge è che, nonostante i difetti metodologici, è evidente un notevole accordo su una serie di strategie fondamentali di salute sul lavoro per la gestione del lavoratore con mal di schiena, alcune delle quali innovative e sfidanti punti di vista precedentemente sostenuti. Vi è accordo sul messaggio fondamentale che la perdita prolungata del lavoro è dannosa e che il ritorno anticipato al lavoro dovrebbe essere incoraggiato e facilitato; non è necessario attendere la completa risoluzione dei sintomi. Sebbene le strategie raccomandate varino leggermente, vi è un notevole accordo sul valore di rassicurazioni e consigli positivi, sulla disponibilità di lavoro modificato (temporaneo), sull'affrontare i fattori del posto di lavoro (mettendo in gioco tutti gli attori) e sulla riabilitazione per i lavoratori che hanno difficoltà a tornare al lavoro.
Ringraziamenti
Questo studio è stato supportato dal Dutch Health Care Insurance Council (CVZ), che ha permesso a DPZ no. 169 / 0, Amstelveen, Paesi Bassi. JB Staal sta attualmente lavorando presso il Dipartimento di Epidemiologia dell'Università di Maastricht, PO Box 616 6200 MD Maastricht, Paesi Bassi. W van Mechelen fa anche parte del Centro di ricerca sull'attività fisica, il lavoro e la salute, Body @ work TNO-VUmc.
In conclusione, i sintomi della lombalgia sono uno dei problemi di salute più comuni associati a infortuni sul lavoro. Per questo motivo sono state stabilite diverse linee guida sulla salute sul lavoro per la gestione della lombalgia. La cura chiropratica, tra gli altri metodi di trattamento, può essere utilizzata per aiutare il paziente a trovare sollievo dal loro LBP. Inoltre, l'articolo di cui sopra ha dimostrato la sicurezza e l'efficacia di una varietà di opzioni di trattamento tradizionali e alternative nella diagnosi, trattamento e prevenzione di una varietà di casi di lombalgia. Tuttavia, sono necessari ulteriori studi di ricerca per determinare correttamente l'efficienza di ogni singolo metodo di trattamento. Informazioni riferite dal Centro nazionale per le informazioni sulle biotecnologie (NCBI). Lo scopo delle nostre informazioni è limitato alla chiropratica e alle lesioni e condizioni spinali. Per discutere l'argomento, non esitate a chiedere al Dr. Jimenez o contattaci a 915-850-0900 .
A cura di Dr. Alex Jimenez
Argomenti aggiuntivi: Dolore alla schiena
Secondo le statistiche, circa il 80% delle persone avverte i sintomi del mal di schiena almeno una volta nel corso della vita. Mal di schiena è un reclamo comune che può derivare da una varietà di lesioni e / o condizioni. Spesso, la degenerazione naturale della colonna vertebrale con l'età può causare mal di schiena. Ernia discale si verificano quando il centro morbido, simile ad un gel di un disco intervertebrale, spinge attraverso una lacrima nel suo anello esterno della cartilagine, comprimendo e irritando le radici nervose. Le ernie del disco si verificano più comunemente lungo la parte inferiore della schiena, o colonna vertebrale lombare, ma possono anche verificarsi lungo la colonna cervicale o collo. L'incidenza dei nervi che si trovano nella regione lombare a causa di lesioni e / o di una condizione aggravata può portare a sintomi di sciatica.

ARGOMENTO EXTRA IMPORTANTE: trattamento del dolore da emicrania
ALTRI TEMI: EXTRA EXTRA: El Paso, Tx | Atleti
luminoso
Riferimenti
2. Koes BW, van Tulder MW, Ostelo R, et al. Linee guida cliniche per la gestione della lombalgia nelle cure primarie: un internazionale
confronto. Spine 2001; 26: 2504-14.
3. La collaborazione ACCETTA. Valutazione delle linee guida Ricerca e
Strumento di valutazione, www.agreecollaboration.org.
4. Spitzer WO, Leblanc FE, Dupuis M. Approccio scientifico al
valutazione e gestione dei disturbi spinali legati all'attività. Una monografia per i medici. Rapporto della task force del Quebec sui disturbi della colonna vertebrale. Spine 1987; 12 (suppl 7S): 1 59.
5. Autorità di lavoro vittoriana. Linee guida per la gestione dei dipendenti con dolore lombare compensabile. Melbourne: Victorian WorkCover Authority, 1996.
6. Harris JS. Linee guida sulla medicina del lavoro. Beverly, MA: OEM Press, 1997.
7. Incident Compensation Corporation e National Health Committee. Attivo e funzionante! Gestione della lombalgia acuta sul posto di lavoro. Wellington, Nuova Zelanda, 2000.
8. Accident Compensation Corporation e National Health Committee, Ministero della Salute. Guida per il paziente alla gestione acuta della lombalgia. Wellington, Nuova Zelanda, 1998.
9. Kendall, Linton SJ, CJ principale. Guida alla valutazione delle bandiere gialle psicosociali nella lombalgia acuta. Fattori di rischio per disabilità a lungo termine e perdita del lavoro. Wellington, Nuova Zelanda, Accident Rehabilitation & Compensation Insurance Corporation of New Zealand and the National Health Committee, 1997.
10. Nederlandse Vereniging voor Arbeids- en Bedrijfsgeneeskunde (Associazione olandese di medicina del lavoro, NVAB). Handelen van de bedrijfsarts bij werknemers incontrato lage-rugklachten. Richtlijnen voor Bedrijfsartsen. [Linea guida olandese per la gestione dei medici del lavoro dei dipendenti con lombalgia]. April 1999.
11. Carter JT, Birell LN. Linee guida di salute sul lavoro per la gestione della lombalgia sul lavoro: raccomandazioni principali. Londra: Facoltà di medicina del lavoro, 2000 (www.facoccmed.ac.uk).
12. Linee guida di salute sul lavoro per la gestione della lombalgia sul lavoro - foglietto illustrativo per i professionisti. Londra: Facoltà di medicina del lavoro, 2000 (www.facoccmed.ac.uk).
13. Waddell G, Burton AK. Linee guida di salute sul lavoro per la gestione della lombalgia sul lavoro Revisione delle prove. Occup Med 2001; 51: 124.
14. Roland M, et al. Il libro sul retro. Norwich: The Stationery Office, 1996.
15. ICSI. Linea guida per l'assistenza sanitaria. Lombalgia adulta. Istituto per l'integrazione dei sistemi clinici, 1998 (www.icsi.org/guide/).
16. Kazimirski JC. Riepilogo della politica CMA: il ruolo del medico nell'aiutare i pazienti a tornare al lavoro dopo una malattia o un infortunio. CMAJ 1997; 156: 680A 680C.
17. Yamamoto S. Linee guida sulla prevenzione in cantiere della lombalgia. Notifica dell'ufficio per gli standard del lavoro, n. 57. Industrial Health 1997; 35: 143 72.
18. INSERM. Les Lombalgies en milieu professionel: quel facteurs de risque et quelle prevenzione? [Lombalgia sul posto di lavoro: fattori di rischio e prevenzione]. Parigi: le edizioni INSERM, Synthese bibliographique realizzano una parte della CANAM, 2000.
19. Lindstro? M I, Ohlund C, Eek C, et al. L'effetto dell'attività graduata su pazienti con lombalgia subacuta: uno studio clinico prospettico randomizzato con un approccio comportamentale condizionante operante. Terapia fisica 1992; 72: 279 93.
20. Karjalainen K, Malmivaara A, van Tulder M, et al. Riabilitazione biopsicosociale multidisciplinare per lombalgia subacuta negli adulti in età lavorativa: una revisione sistematica nell'ambito del Cochrane Collaboration Back Review Group. Spine 2001; 26: 262-9.
21. Staal JB, Hlobil H, van Tulder MW, et al. Interventi di ritorno al lavoro per la lombalgia: una rassegna descrittiva dei contenuti e dei concetti dei meccanismi di lavoro. Sports Med 2002; 32: 251.
22. Hoogendoorn WE, van Poppel MN, Bongers PM, et al. Carico fisico durante il lavoro e il tempo libero come fattori di rischio per il mal di schiena. Scand J Work Environ Health 1999; 25: 387 403.
23. Loisel P, Gosselin L, Durand P, et al. Uno studio clinico randomizzato basato sulla popolazione sulla gestione del mal di schiena. Spine 1997; 22: 2911-18.
24. Loisel P, Gosselin L, Durand P, et al. Attuazione di un programma di ergonomia partecipativa nella riabilitazione di lavoratori che soffrono di mal di schiena subacuto. Appl Ergon 2001; 32: 53-60.
25. Frank J, Sinclair S, Hogg-Johnson S, et al. Prevenire la disabilità dal dolore lombare legato al lavoro. Nuove prove danno nuova speranza, se solo riusciamo a mettere in campo tutti i giocatori. CMAJ 1998; 158: 1625.